Vấn đề truy tìm ung thư phổi và hiệu quả doc
Bạn đang xem bản rút gọn của tài liệu. Xem và tải ngay bản đầy đủ của tài liệu tại đây (180.87 KB, 6 trang )
Vấn đề truy tìm ung thư phổi và hiệu quả
Nguyễn Văn Tuấn
“Báo nguy! Tỉ lệ người Việt khám ung thư quá thấp.” Đó là tiêu đề của
một bản tin trên một tờ báo tiếng Việt tại California. “Báo nguy”! “Ung thư”!
Toàn những danh từ nghe qua phát sợ. Bài báo còn cho biết “Ung thư đứng hàng
thứ hai sau bệnh tim về nguyên nhân tử vong ở California và trên toàn quốc.
Phương thức cốt yếu để đề phòng ngừa là các cuộc xét nghiệm rà ung thư hầu
phát hiện sớm khi bệnh dễ chữa trị nhất, và trong nhiều trường hợp, có thể chữa
khỏi hoàn toàn.”.
Phát hiện ung thư sớm, điều trị có khả năng thành công cao. Đó là thông
điệp mà một số người trong giới y tế không ngừng cho chúng ta biết. Thoạt đầu
mới đọc qua những bản tin như trên thì thấy quá có lí: phát hiện sớm, chữa trị
sớm, hết bệnh. Có gì phải bàn cãi đâu! Ấy thế mà có đấy. Nói phát hiện sớm để
có thể chữa trị sớm là gián tiếp đề cập đến một giả định: đã có phương pháp chữa
trị hiệu quả. Nhưng cũng như nhiều chuyện khác, đó là một giả định không đúng,
và câu phát biểu trên quá đơn giản, đơn giản đến độ nguy hiểm. Hai nghiên cứu
mới nhất vừa công bố trên tờ tập san New England Journal of Medicine (NEJM)
và tập san của Hiệp hội Y khoa Mĩ (Journal of the American Medical Association
hay JAMA) cung cấp cho chúng ta vài bài học đắt giá về cách hiểu và diễn dịch
hiệu quả của các chương trình truy tìm ung thư.
Trong số các bệnh ung thư, ung thư phổi là một bệnh nguy hiểm nhất.
Nguy hiểm là vì số trường hợp tử vong do bệnh này gây ra thuộc vào hàng cao
nhất so với các bệnh ung thư khác [1]. Ở nước ta, ung thư phổi ở đàn ông là loại
ung thư phát sinh với tần số cao nhất (với tỉ lệ 39 trên 100,000 dân số tại Thành
phố Hồ Chí Minh) so với tất cả các bệnh ung thư khác [2]. Do đó, có thể hiểu
được tại sao chúng ta tìm mọi phương cách để phát hiện bệnh càng sớm càng tốt,
với hi vọng sẽ điều trị trước khi ung thư phát triển đến giai đoạn khó cứu chữa.
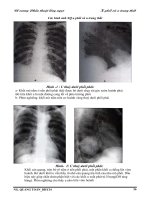
Một trong những phương pháp đó là chương trình truy tìm ung thư bằng X quang
hay các thiết bị hiện đại khác mà giới y tế Tây phương gọi là “screening”.
(Động từ screen không phải dễ dịch, vì nó không có nghĩa chiếu phim hay
che chắn; nó có nghĩa đen là sàng lọc. Khái niệm screening cũng giống như khái
niệm truy tầm những tên khủng bố trong nước Mĩ vậy. Nói một cách tóm tắt, giới
chức dựa vào những thông tin liên quan đến đối tượng và từ đó ước đoán xác suất
đối tượng có thể là một người có tiềm năng khủng bố. Do đó, tôi dịch chữ cancer
screening là truy tìm ung thư, vì trong thực tế nó là một cách truy tìm.)
Vấn đề đặt ra là các chương trình truy tìm ung thư như thế có hiệu quả hay
không. Năm ngoái (2006), một bài bào công bố trên tập san NEJM kết luận rằng
chương trình truy tìm ung thư phổi bằng CT (một dạng X quang ba chiều) có thể
cứu sống bệnh nhân ung thư phổi [3]. Ngay sau khi công trình nghiên cứu được
công bố, các nhóm vận động truy tìm ung thư ở Mĩ phát động một chiến dịch
thông qua các tài tử điện ảnh và các ngôi sao thể thao để kêu gọi mọi người nên
tham gia vào các dự án truy tìm ung thư phổi.
Nhưng mới tuần qua (7/3/2007), tập san JAMA công bố một nghiên cứu
khác [4] với kết luận rằng truy tìm ung thư bằng máy chụp cắt lớp điện toán tia
xoay (spiral CT) không những vô hiệu quả, mà còn có thể gây tác hại cho bệnh
nhân vì những phẫu thuật không cần thiết và có khi nguy hiểm.
Tại sao hai công trình nghiên cứu qui mô, được công bố trên hai tập san y
học hàng đầu của Mĩ (và thế giới) lại đi đến hai kết luận hoàn toàn trái ngược
nhau? Để trả lời câu hỏi này, thiết tưởng chúng ta cần phải hiểu rõ khái niệm truy
tìm ung thư và những khía cạnh “kĩ thuật” đằng sau mục tiêu của các chương trình
truy tìm ung thư.
Để trả lời câu hỏi này, cần phải thông hiểu hai khái niệm căn bản trong
dịch tễ học: khả năng sống sót (survivorship) và tử vong (mortality). Hai khái
niệm này có liên quan, nhưng khác nhau, và phân biệt được có thể giúp cho chúng
ta không hiểu lầm về các báo cáo y khoa. Có thể hiểu hai khái niệm này qua một
ví dụ sau đây: Giả dụ một quần thể gồm 100 người, và tất cả đều tham gia vào
chương trình truy tìm ung thư trong vòng 10 năm. Trong thời gian đó, chương
trình truy tìm ung thư phát hiện được 30 người bị ung thư; và trong số này có 20
người tử vong vì ung thư trong thời gian theo dõi. Sau thời gian theo dõi nghiên
cứu (sau 10 năm) còn có thêm 5 người nữa tử vong. Tỉ lệ sống sót trong thời gian
theo dõi là 80%; tỉ lệ sống sót ở bệnh nhân được chẩn đoán ung thư là 33.3%. Thế
nhưng, con số thực tế là 75% và 16.7%, tương ứng; nhưng con số này không có
báo cáo vì chương trình truy tìm ung thư đã kết thúc!
Do đó, nếu chỉ dựa vào tỉ lệ sống sót rất dễ sai lầm. Một “hiệu ứng” khác
của vấn đề thẩm định hiệu quả của các chương trình truy tìm ung thư là vấn đề mà
giới dịch tễ học gọi là “lead-time bias” (tôi tạm dịch là “hiệu dịch thời gian” mượn
khái niệm bias trong vật lí học). Yếu tố này phát biểu rằng đơn thuần phát hiện
bệnh sớm (như qua chẩn đoán bằng spiral CT trong các chương trình truy tìm ung
thư) lúc nào cũng gia tăng chỉ số khả năng sống sót. Hãy xem xét một ví dụ cụ
thể: Bệnh nhân A tham gia chương trình chẩn đoán sớm (screening), được chẩn
đoán bị ung thư lúc 60 tuổi, và tử vong ở tuổi 70. Như vậy bệnh nhân này sống
được sau khi chẩn đoán là 10 năm. Trong khi đó bệnh nhân B, vì không tham gia
vào chương trình chẩn đoán sớm, bệnh nhân phát bệnh ở tuổi 67, và chỉ sống được
sau đó 3 năm. Như thế dễ nhận thấy bệnh nhân A có thời gian sống sau chẩn đoán
ung thư dài hơn nhiều so với bệnh nhân B (7 năm). Nhưng trong thực tế hai bệnh
nhân A và B đều tử vong và có cùng một tuổi thọ như nhau là 70 tuổi.
Hiểu hai khái niệm đó, bây giờ chúng ta thử đánh giá hai nghiên cứu trên
tập san NEJM và JAMA. Trong công trình nghiên cứu công bố trên tập san
NEJM [3], các nhà nghiên cứu rà soát 31,567 đối tượng bằng CT và phát hiện 484
(tức khoảng 1.5%) trường hợp ung thư phổi. Tỉ lệ sống sót trong vòng 10 năm ở
những bệnh nhân này là 80% — so với tỉ lệ 10% ở những bệnh nhân ung thư phổi
trên toàn nước Mĩ.
Công trình nghiên cứu công bố trên tập san JAMA [4] thăm dò 3,246 đối
tượng và phát hiện 144 (hay 4.4%) trường hợp ung thư phổi. (Tỉ lệ phát hiện
trong nghiên cứu này cao hơn vì phần lớn đối tượng là người cao tuổi và được
theo dõi lâu hơn). Trong số 3,246 người này, 38 người chết vì ung thư phổi – và
con số này tương đương với tỉ lệ tử vong ở những người cùng độ tuổi từng hút
thuốc lá và không chụp spiral CT.
Mục tiêu tối hậu của các chương trình truy tìm ung thư là giảm tử vong —
tức cứu người. Bởi vì công trình nghiên cứu trên tập san NEJM chỉ xem xét chỉ số
sống sót, và do đó không cho chúng ta biết bao nhiêu người đã được cứu sống.
Ngược lại, vì công trình trên tập san JAMA phân tích chỉ số tử vong (tức trực tiếp
giải quyết mục tiêu của chương trình truy tìm ung thư), và do đó kết quả này cho
chúng ta biết được rằng chương trình truy tìm ung thư không có hiệu quả. Kết quả
của nghiên cứu trên tập san JAMA cũng phù hợp với các nghiên cứu trước: truy
tìm ung thư phổi sớm có thể làm gia tăng chỉ số khả năng sống sót, nhưng không
cứu sống bệnh nhân.
Chỉ số khả năng sống sót không phản ảnh được hiệu quả của chương trình
truy tìm ung thư. Và, đây chính là sai lầm của kết luận trong bài báo trên tập san
NEJM, mà một số bác sĩ và nhà nghiên cứu đã chỉ ra sau khi bài báo được công
bố.
Hai nghiên cứu này còn cho chúng ta một khía cạnh khác của các chương
trình truy tìm ung thư: Đó là hiện tượng “overdiagnosis” – hay “gán bệnh”. Đây là
một vấn đề đáng quan tâm đối với phương pháp CT, bởi vì phương pháp này có
thể phát hiện nhiều dấu hiệu bất bình thường hơn là phương pháp chụp X quang
thông thường. Nói cách khác, các chương trình truy tìm ung thư thường phát hiện
những trường hợp ung thư giai đoạn đầu. Thật vậy, các trường hợp ung thư giai
đoạn I và II hay N0M0 chiếm khoảng 70% đến 93% tổng số trường hợp ung thư
phổi phát hiện bằng CT trong các chương trình truy tìm ung thư [5-6] Cụ thể, một
chương trình truy tìm ung thư phổi ở Nhật cho thấy sử dụng máy chụp spiral CT
phát hiện số trường hợp ung thư cao gấp 10 lần so với X quang lồng ngực. Quan
trọng hơn nữa, xác suất phát hiện ung thư phổi (qua chẩn đoán bằng máy spiral
CT) ở những người hút thuốc lá bằng với xác suất ở người không hút thuốc lá [7]!
Nhưng tất cả các bệnh nhân với chẩn đoán ung thư phổi đều phải được điều
trị, “gán bệnh” cũng có nghĩa là một số người được điều trị một cách không cần
thiết hay điều trị sẽ chẳng đem lại lợi ích sức khỏe cho họ, và có thể gây tác hại.
Phần lớn bệnh nhân được chẩn đoán ung thư phổi sớm được điều trị bằng phẫu
thuật để cắt bỏ một phần lá phổi, một cuộc giải phẫu lớn với khoảng 5% tử vong
trong vòng 1 tháng [8]. Cần nói thêm rằng một phân tích tổng hợp (meta-analysis)
năm 2005 cho thấy tỉ lệ tử vong ở những người tham gia các chương trình truy tìm
ung thư phổi cao hơn những người không tham gia các chương trình đó [9].
Tuy nhiên, cả hai nghiên cứu (trên tập san JAMA và NEJM) đều không thể
xem là kết luận sau cùng được, bởi vì cả hai đều không phải là những nghiên cứu
lâm sàng đối chứng ngẫu nhiên, một chuẩn vàng trong nghiên cứu y học. Hiện
nay, hai nghiên cứu lâm sàng đối chứng ngẫu nhiên đang được tiến hành (một
công trình hợp tác giữa Bỉ và Hà Lan, và một công trình do Viện ung thư quốc gia
Mĩ – National Cancer Institute– tài trợ). Kinh nghiệm gần đây cho thấy niềm tin
có thể sai trước ánh sáng khoa học. Chẳng hạn như trường hợp thay thế kích thích
tố nữ (hormone replacement therapy) ở những phụ nữ sau mãn kinh, những giả
định về lợi ích trong điều kiện thiếu chứng cứ khoa học có thể gây tác hại cho
bệnh nhân. Để tránh lặp lại sai lầm đó một lần nữa trong y học, chúng ta không
nên khuyến khích truy tìm ung thư phổi đại trà bằng các thiết bị đắt tiền nếu chưa
có bằng chứng về hiệu quả cứu sống bệnh nhân.
Tài liệu tham khảo:
1. Nguyễn Văn Tuấn. Truy tìm ung thư: lợi và hại. Thành phố Hồ Chí Minh:
Nhà xuất bản Trẻ, 2007.
2. Anh PH, et al. The situation with cancer control in Vietnam. Japanese J Clin
Oncol 2002;32:S92-S97.
3. Henschke CI, et al. Survival of patients with stage I lung cancer detected on CT
screening. N Engl J Med 2006;355:1763-71.
4. Bach PB, et al. Computed tomography screening and lung cancer outcomes.
JAMA 2007;297:953-61.
5. Nawa T, et al. Lung cancer screening using low-dose spiral CT: results of
baseline and 1-year follow-up studies. Chest 2002;122(1):15-20.
6. McWilliams A, et al. Lung cancer screening: a different paradigm. Am J
Respir Crit Care Med 2003;168(10):1167-73.
7. Sone S, et al. Mass screening for lung cancer with mobile spiral computed
tomography scanner. Lancet 1998; 351:1242-5.
8. Birkmeyer D, et al. Operative mortality with elective surgery in older adults.
Effect Clin Pract 2001;4:172-7.
9. Manser R, et al. Surgery for early stage non-small cell lung cancer. Cochrane
Database Syst Rev 2005;(1):CD004699