XÂY DỰNG QUY TRÌNH ĐỊNH LƯỢNG CYTOMEGALOVIRUS (CMV) TRONG MÁU, NƯỚC TIỂU BẰNG PHƯƠNG PHÁP REAL-TIME PCR
Bạn đang xem bản rút gọn của tài liệu. Xem và tải ngay bản đầy đủ của tài liệu tại đây (7.73 MB, 89 trang )
BỘ GIÁO DỤC VÀ ĐÀO TẠO
TRƯỜNG ĐẠI HỌC SƯ PHẠM THÀNH PHỐ HỒ CHÍ MINH
-----------------------------
Đặng Hồng Cúc
XÂY DỰNG QUY TRÌNH ĐỊNH LƯỢNG
CYTOMEGALOVIRUS (CMV) TRONG MÁU, NƯỚC
TIỂU BẰNG PHƯƠNG PHÁP
REAL-TIME PCR
Chuyên ngành: Vi sinh vật học
Mã số: 60 42 40
LUẬN VĂN THẠC SĨ SINH HỌC
NGƯỜI HƯỚNG DẪN KHOA HỌC
PGS. TS. CAO MINH NGA
Thành phố Hồ Chí Minh - 2010
Lời cảm ơn
Với lịng kính trọng và chân thành, tơi xin cảm ơn:
Quý thầy, cô Khoa Sinh Trường Đại học Sư Phạm Thành phố Hồ Chí Minh đã cung cấp cho
tơi những kiến thức q báu trong suốt khóa học.
Cơ TS Trần Thanh Thủy, trưởng bộ môn Vi sinh vật, khoa Sinh, trường Đại học Sư Phạm TP
HỒ CHÍ MINH đã ln tạo mọi thuận lợi để tơi hồn thành tốt luận văn này.
Cô PGS. TS Cao Minh Nga, giảng viên chính bộ mơn Vi sinh, khoa Y, trường Đại học Y
Dược TP Hồ Chí Minh, phó trưởng khoa xét nghiệm bệnh viện Đại học Y Dược đã tận tâm hướng
dẫn và giúp đỡ tôi trong suốt thời gian làm luận văn.
Cử nhân Hồ Thị Thanh Thủy- PGĐ công ty cổ phần công nghệ Việt Á, cử nhân Nguyễn Văn
Hưng- trưởng phòng dịch vụ & KCS, cùng tập thể cán bộ, cơng nhân viên các phịng của cơng ty đã
tận tình giúp đỡ tơi về thực nghiệm của đề tài để tơi hồn thành kết quả luận văn này.
ThS- BS Phùng Như Tồn- Trưởng phịng tham vấn tiền sản, Th.S Bs Lê Minh Hoài AnTrưởng khoa Xét nghiệm, Bs Lê Nguyễn Bảo Trân-trưởng P.A8- phịng xét nghiệm dịch vụ, KTV
Tơn Nữ Thu Trang cùng tập thể nhân viên phòng xét nghiệm bệnh viện Từ Dũ đã tạo mọi thuận lợi
và cung cấp cho tôi số liệu và mẫu bệnh phẩm (nước tiểu, máu) nhiễm CMV .
Dược sĩ Nguyễn Thanh Tòng- Trưởng khoa Xét nghiệm Trung tâm y khoa Medic, BS
Nguyễn Bảo Tồn-phịng Sinh học phân tử và KTV Đặng Đình Triển, phòng xét nghiệm kháng thể
trung tâm y khoa Medic đã cung cấp cho tôi số liệu và mẫu bệnh phẩm nhiễm CMV, HSV.
Tập thể các bạn lớp cao học K18 – khoa Sinh, trường Đại học Sư Phạm TP HCM đã động
viên và giúp đỡ tơi trong suốt khóa học và làm luận văn.
Xin chân thành cảm ơn.
Đặng Hồng Cúc
DANH MỤC CÁC CHỮ VIẾT TẮT
- BLAST: Basic local alignment tool
- CMV: Cytomegalovirus
- COBAS: COBAS AMPLICOR™ CMV MONITOR
- CSF: Cerebrospinal fluid: dịch não tủy.
- Da: Dalton, đơn vị đo khối lượng phân tử protein.
- DNA: Deoxyribonucleic acid
- dNTP: Deoxynucleoside triphosphate
- dNTP: deoxynucleotie triphosphate
- dUTP: deoxy Uracil triphosphate.
- EDTA: Ethylene diamine tetraacetic acid.
- gB: glycoproteinB
- GE: genome-equivalent
- IDT: Intergrated DNA Technologies
- IE: immediate early: sớm tức thì
- LC-PCR: LightCycler® polymerase chain reaction
- PBL: Peripheral blood leucocytes: bạch cầu máu ngoại biên
- PMNLs: polymorphonuclear leucocytes: bạch cầu đa nhân
- Pol: polymerase.
- PTLD: post-transplant lymphoproliferative disorder: rối loạn tăng sinh tế
bào lympho sau ghép.
- qPCR: quantitative polymerase chain reaction: PCR định lượng
- UL: unique long
- UNG: Uracyl – N – glycosylase
- WB: whole blood: máu toàn phần.
MỞ ĐẦU
Nhiễm Cytomegalovirus (CMV) là loại nhiễm virus thường gặp trong cộng đồng, chiếm tỉ lệ
từ 60% đến 99% người lớn trên toàn thế giới [51], nhưng hiếm khi gây ra triệu chứng lâm sàng, vì
vậy chẩn đốn nhiễm CMV ít khi được quan tâm.
CMV là tác nhân sinh bệnh nhiễm trùng cơ hội và nguy cơ bệnh CMV tùy thuộc sự đáp ứng
miễn dịch của cơ thể. Nhiễm CMV sẽ tái kích hoạt khi bệnh nhân có hệ thống miễn dịch suy yếu, và
là tác nhân gây bệnh nặng, thậm chí gây tử vong cho những người sử dụng thuốc ức chế miễn dịch,
cũng như những người cấy ghép nội tạng, và đặc biệt những người nhiễm virus HIV.
CMV còn là một trong những nguyên nhân gây nhiễm trùng bẩm sinh thường gặp ở thai phụnhiễm trùng ToRCH (Toxoplasmase, Rubella, CMV, Herpes simplex virus), gây nguy hại cho thai
nhi: 0,5%-2,5% trẻ sơ sinh mắc bệnh CMV bị vàng da, lách to, giảm tiểu cầu, suy thai, nhỏ đầu,
viêm võng mạc, CMV có thể để lại di chứng khốc liệt lúc mới sinh[11], [12], [13], [24], [72]. Ngoài
ra, một nghiên cứu mới tại Beth Israel Deaconess Medical Center (BIDMC) xuất bản trong số ra
ngày 15 tháng 5 năm 2009, cho thấy lần đầu tiên CMV, là một nguyên nhân gây ra huyết áp cao, khi
kết hợp với yếu tố nguy cơ khác đối với bệnh tim, CMV có thể gây ra xơ vữa, hoặc xơ cứng động
mạch [51].
Do đó, chẩn đốn sớm nhiễm CMV để đánh giá chính xác tình trạng của bệnh nhân là rất cần
thiết. Đã có nhiều cơng trình nghiên cứu chẩn đốn nhiễm CMV như tìm kháng thể IgG-CMV,
IgM-CMV, ni cấy virus, tìm tế bào nội mô....đều cho kết quả khả quan. Đặc biệt, cùng với sự phát
triển của sinh học phân tử, người ta cũng đã sử dụng PCR định tính CMV nhưng phương pháp này
khó phân biệt nhiễm tiềm tàng (nhiễm CMV khơng biểu hiện triệu chứng) hay nhiễm họat động
(nhiễm CMV biểu hiện triệu chứng).
Jiska Jebbink, và cộng sự [42] đã chỉ ra rằng nếu số lượng CMV khoảng 10.000 genomes
virus /ml mẫu máu là báo trước nhiễm CMV có nguy cơ cao phát triển thành bệnh CMV. Ngồi ra
cịn một số cơng trình khác cũng chỉ ra mối tương quan giữa số lượng virus trong mẫu thử và bệnh
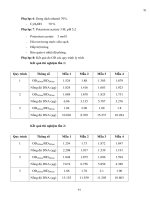
CMV (bảng 1).
Bảng 1: Minh họa các kết quả định lượng CMV tương quan bệnh CMV
Tài liệu
tham khảo
Jayne C.Fos [41]
năm 1995
PP định lượng
Mẫu thử
Số lượng
gen
virus/ml
mẫu thử
PCR (gB)
Nước tiểu
106,5
Biểu
hiện
triệu
chứng
x
Không
biểu
hiện
triệu
chứng
Jayne C.Fos [41]
năm1995
PCR (gB)
Nước tiểu
105,2
Lazzarotto[47]
năm 2000
qcPCR (IE1)
Dịch ối
105
x
Gouarin [45] năm
2002
Real-Time
qPCR (UL83)
Dịch ối
2,8x105
x
Mẫu máu
3,5 log10
Mẫu máu
4,2log10
x
Marianne LeruezVille [49] năm
2003
Marianne LeruezVille [49] năm
2003
Real-Time
qPCR (UL123)
Real-Time
qPCR (UL123)
x
x
Boppana [23]
năm 2005
Real-Time
qPCR (gB)
Mẫu máu
1x104
x
Ravit Arav-Boger
[66] năm 2007
Real-Time
qPCR (US17)
Dịch ối
2,8x105
x
Ravit AravBoger
[66] năm 2007
Real-Time
qPCR (US17)
Dịch ối
8x103
x
Vì vậy, việc định lượng CMV sẽ giúp các bác sĩ tiên lượng và có liệu pháp chữa trị sớm. Phát
hiện kháng nguyên pp65 trong máu cũng giúp cho việc định lượng CMV hữu hiệu, nhanh, nhưng
cũng còn nhiều nhược điểm. Trong thời gian gần đây, từ 1993 đến nay phương pháp Real-Time
PCR được sử dụng nhiều ở nước ngoài [18], [26], [27] ,[28], [32], [33], [42], [46], [53], [56], [59],
[70] định lượng CMV nhanh, chính xác , độ nhạy và độ đặc hiệu cao đã giúp cho sự tiên lượng
những bệnh nhân nhiễm CMV có nguy cơ phát triển thành bệnh CMV để kịp thời chữa trị, đồng
thời còn giúp cho việc theo dõi kiểm tra hiệu lực liệu pháp chữa trị.
Tại Việt Nam cho đến nay, ở miền Nam Việt Nam, một vài nơi như công ty cổ phần công
nghệ Việt Á, công ty khoa Thương, công ty Nam Khoa, bệnh viện Nhiệt Đới TP Hồ Chí Minh, bệnh
viện Chợ Rẫy có kit thử định lượng CMV từ máu bệnh nhân bằng Real-Time PCR, chưa thấy cơng
trình nào xây dựng kỹ thuật định lượng CMV từ nước tiểu bằng phương pháp Real-Time PCR.
Xuất phát từ thực tiễn trên, chúng tôi tiến hành đề tài : “Xây dựng quy trình định lượng
CMV trong máu và nước tiểu bằng phương pháp Real-Time PCR”.
Giới hạn đề tài:
Hiện nay, có bốn kiểu phản ứng được sử dụng trong kỹ thuật Real-Time PCR với độ nhạy
tương đương như Molecular beacon, chất nhuộm gắn với DNA mạch đôi, probe lai, probe thủy giải
(TaqMan probe). Đề tài chọn kiểu phản ứng dùng TaqMan probe, vừa đơn giản, vừa có tính đặc
hiệu cao.
Nhiệm vụ đề tài :
-
Thiết kế primers, TaqMan probe đặc hiệu định lượng CMV.
-
Khảo sát các điều kiện phản ứng nhằm tối ưu hóa phản ứng Real-Time PCR và xây dựng quy
trình định lượng CMV trong máu và trong nước tiểu.
-
Ứng dụng quy trình chẩn đốn trên một số bệnh phẩm.
Đối tượng và phạm vi nghiên cứu:
-
Những mẫu bệnh phẩm nhiễm CMV tại các phòng xét nghiệm của BV Từ Dũ, trung tâm y
khoa Medic, công ty cổ phần công nghệ Việt Á.
Đề tài được thực hiện tại phòng kỹ thuật của bộ môn Vi sinh, khoa Y, trường Đại học Y
Dược TP. Hồ Chí Minh và cơng ty cổ phần cơng nghệ Việt Á.
CHƯƠNG 1
TỔNG QUAN TÀI LIỆU
1.1.
Đại cương về CMV
CMV còn gọi là virus đại bào, là do tế bào bị nhiễm CMV sẽ có kích thước khổng lồ, đặc
biệt bên trong nhân và bào tương lại xuất hiện nhiều thể vùi có hình mắt cú đặc trưng (hình 1.1).
Hình 1.1:
Tế bào bị nhiễm CMV (bên
trái), và thể vùi “mắt cú” (bên phải). “Nguồn: www,pathguy,com/lectures/infect,htm”
1.1.1. Lược sử nghiên cứu về CMV [14], [50], [51], [72]
-
Từ năm 1881, Ribbert là người đầu tiên mơ tả những tế bào kích thước khổng lồ mang thể
vùi hiện diện trong thận của một em bé tử vong do giang mai.
Năm 1907, phịng thí nghiệm
của Ribbert tiếp tục phát hiện các thể vùi của 4 trong 30 tuyến mang tai của những đứa trẻ từ 2
tháng đến hai tuổi. Nhưng ông sai lầm khi cho rằng nguyên nhân là do động vật nguyên sinh (có tên
là Entamoeba mortinatalium). Vào năm 1920, Goodpasture và Talbert là những người đầu tiên cho
rằng tề bào bị phình to có thể là do hậu quả của nhiễm virus, và Goodpasture đề nghị sử dụng thuật
ngữ “Cytomegalia” là để chỉ sự phồng to của tế bào bị nhiễm. Vào 1956, Smith và Rowe phân lập
được CMV từ tuyến dưới hàm hoặc tuyến amidan của em bé, và CMV được gọi là: “virus của tuyến
nước bọt”, hay là “virus gây bệnh thể vùi của tuyến nước bọt”.
-
Đến năm 1960, Weller và cộng sự đề nghị sử dụng thuật ngữ
“Cytomegalovirus” bởi vì
thuật ngữ “bệnh virus của tuyến nước bọt-CID (Cytomegalic inclusion disease)” khó sử dụng và sai
lầm, do tuyến nước bọt chỉ là một trong nhiều vị trí bị nhiễm, Klemola và Kaarrianinen đã mô tả
bệnh tăng bạch cầu đơn nhân do CMV(1965), cùng năm ấy người ta phát hiện CMV ở một bệnh
nhân được ghép thận. Trong hai thập niên 1970 và 1980, sinh học phân tử của CMV được tiếp tục
các nhà khoa học nghiên cứu và khám phá.
1.1.2. Phân loại CMV ở người
CMV ở người là Human Cytomegalovirus (HCMV) là thành viên của giống Herpesvirus và
thuộc họ Herpesviridae, chi Betaherpesvirinae. Nhân là sợi đơi DNA. Có 8 lồi virus Herpes ở
người được chia làm 3 phân họ (bảng 1.1).
Bảng 1.1: 8 loài virus Herpes gây bệnh ở người
Phân họ
VIRUS
Bệnh liên quan
1
Alpha-
TT
HSV-1
Mụn rộp ở môi
2
HSV-2
herpesvirinae
Mụn rộp ở bộ phận sinh dục,
gây ung thư cổ tử cung.
VARICELLA-ZOSTER
3
VIRUS (VZV) hoặc
Bệnh thủy đậu
(HHV3)
Bệnh tăng tế bào đơn nhân,
Burkitt lymphoma, ung thư
Betaherpesvirinae
4
EPSTEIN-BARR VIRUS dạng carcinoma vùng mũi hầu,
(EBV_HHV4)
bệnh tăng sinh tế bào lympho
sau ghép (PLTD).
Phân họ
Beta-
TT
5
VIRUS
CMV (HHV-5)
Bệnh liên quan
Bệnh CMV
herpesvirinae
Bệnh ban đào(roseola), bệnh
6
HHV-6
não ghép (Transplantencephalopathy), bệnh xơ cứng
rải rác.
7
Gammaherpesvirinae
HHV-7
Bệnh ban đào (roseola)
Kaposi sarcoma, lymphoma
8
HHV-8
đáy các xoang cơ thể, bệnh
sarcoid.
1.2. Tình hình nhiễm CMV [3], [6], [11], [12], [13], [14], [16], [20], [23], [24], [29],[31],
[50], [51], [52], [60], [71], [72]
CMV là virus có mặt ở khắp nơi và thường gây nhiễm cho nhiều loài sinh vật khác nhau,
nhưng cũng là tác nhân sinh bệnh thường gặp ở người. CMV gây bệnh cho người đã được ghi nhận
từ thời cổ đại. Người ta tìm thấy dấu vết của nhiễm CMV trong các bộ lạc Da Đỏ cổ đại ở Nam Mỹ
(ngày nay thuộc lãnh thổ Brazin).
Tỷ lệ nhiễm CMV tùy thuộc vào vị trí địa lý, tình trạng kinh tế xã hội, yếu tố nuôi dưỡng và
giáo dục, tỉ lệ nhiễm CMV trung bình trên thế giới là khoảng 40%. Ở Mỹ, từ 50% đến 80% số người
lớn trên 40 tuổi đều nhiễm CMV, phụ nữ ở lứa tuổi sinh đẻ tỉ lệ nhiễm CMV là 60-65%, 0,7-4% phụ
nữ mang thai nhiễm CMV nguyên phát, nhiễm sang thai nhi là 30- 40%, trong 40% nhiễm bẩm sinh
có 10% xuất hiện triệu chứng bệnh CMV, 5-15% trong số 90% còn lại sau một vài năm có biểu hiện
di chứng muộn của CMV như khiếm khuyết nghe, nhìn và chậm phát triển tinh thần.
CMV gây nhiễm ở mọi lứa tuổi, tuy nhiên lứa tuổi thiếu niên là là độ tuổi thường bị nhiễm
nguyên phát, và tỉ lệ nhiễm CMV tăng dần theo lứa tuổi. Theo thống kê ở Hoa kỳ với tuổi từ 6-11
tuổi là 36,3%, lớn hơn hoặc bằng 6 tuổi tỉ lệ nhiễm là 58,9%, từ 80 tuổi trở lên tỉ lệ nhiễm là 90,8%.
Nhiễm CMV còn khác nhau ở các chủng tộc: 51,2% ở Tây Ban Nha không phải người da trắng,
75,8% ở Tây Ban Nha không phải người da đen, và 81,7% ở người Mỹ gốc Mexico. Mỗi năm tại
Hoa Kỳ khoảng 340.000 người không phải gốc Tây Ban Nha da trắng, 130.000 người không phải
gốc Tây Ban Nha da đen, và 50.000 phụ nữ Mỹ gốc Mexico bị nhiễm CMV nguyên phát. Đối với
bệnh nhân AIDS, hơn 40% bị nhiễm CMV, những người cấy ghép nội tạng, nếu khơng có sự can
thiệp kháng virus thì sẽ biểu hiện triệu chứng nhiễm CMV: 39-41% ở những người ghép tim, phổi;
9-35% ở những người ghép tim; 22-29% ở những người ghép gan và tụy; 8-32% ở những người
ghép thận; 50% ở những người ghép thận và tụy; 22% ghép đoạn ruột.
Ở miền Nam Việt Nam từ 16 ca ghép thận đầu tiên ở Chợ Rẫy [3] ghi nhận được số liệu ở
bảng 1.2.
Bảng 1.2: Tần suất nhiễm CMV ở 16 ca ghép thận
Huyết thanh dương tính
Người cho thận
Người nhận thận
IgG-CMV
12/16
13/16
IgM-CMV
3/16
2/16
Thống kê nhiễm CMV từ năm 2008 đến tháng 04/2010:
+ Ở bệnh viện Từ Dũ tỉ lệ mẫu xét nghiệm có kháng thể IgG-CMV là 94,26% (6013/6379),
kháng thể IgM-CMV là 3,76% (240/6379).
+ Ở trung tâm y khoa Medic 88,59% (4896/5526) người xét nghiêm có kháng thể IgGCMV, kháng thể IgM-CMV là 9,89% (547/5526). Xét nghiệm DNA-CMV từ 2009 đến tháng
04/2010 kết quả dương tính 30,61% ca xét nghiệm (30/98). Giá xét nghiệm một mẫu máu định
lượng CMV bằng kit Roche là 750.000đ Việt Nam.
1.3. Cấu tạo của CMV [6], [14], [51]
* CMV (hoặc HCMV) cũng có những đặc điểm cấu trúc đặc trưng của họ virus Herpes. Hạt
virion của một HCMV từ trong ra (hình 1.2) gồm: Một bộ gen (genome) là phần lõi (core) của virus,
một capsid (khoảng 162 capsomers), một chất nền (tegument) chứa enzymes, màng bọc ngoài
(envelope hay membrane) và glycoprotein.
Hình 1.2: Một virion của HCMV (Human Cytomegalovirus)
“Nguồn :www,abbottdiagnostics,com/science, www,who,int/publications ”
1.3.1. Bộ gen CMV (hình 1.3, 1.4) là một phân tử DNA sợi đôi mạch thẳng, dài 64 nm,
được chia làm hai cấu phần “duy nhất” (unique), cấu phần duy nhất dài UL (unique long), và cấu
phần duy nhất ngắn US (unique short). Ở hai đầu vùng trình tự duy nhất là các vùng trình tự lặp lại
đầu cuối TR (terminalrepeat sequence) và vùng trình tự đảo ngược IR (inverted repeat sequence).
Vùng UL của bộ gen virus là vùng mang các gen mã hóa cho các protein quan trọng cần thiết cho sự
xâm nhập và sao chép của virus như UL55 mã hóa cho glycoprtein B trên màng bọc ngồi, UL123
mã hóa cho protein IE, bộ gen của CMV cịn có những vùng xác định tương đồng với một số vùng
trên DNA người [6]. Đây là bộ gen có kích thước lớn nhất trong họ virus Herpesviridae, xấp xỉ 230240Kb (hình 1.3). Có khoảng 31% - 75% Guanin+ Cytocine. Với bộ gen > 240.000bp, có tiềm năng
mã hố protein cho hơn 200 khung đọc mở (opening reading frames) và có khả năng tổng hợp
khoảng 100 protein của virus. Hiện nay, mới xác định được một vài protein từ bộ gen virus. Có
những đoạn gen mã hố quan trọng cần cho sự sao chép của virus, nhưng cũng có đoạn gen không
thiết yếu, nhưng lại sản sinh ra yếu tố lây truyền từ tế bào này sang tế bào khác.
Hình 1.3: Minh họa bộ gen của một số loài Herpesvirus
“Nguồn:http://cmbi,bjmu,edu,cn/www-learn/micro-ac uk/335/HHV5,html”
Hình1.4: Mơ tả
cấu trúc chi tiết bộ gen của CMV.
“Nguồn:http://www,nist,gov/cstl/biochemical/genetics/cmv_structure,cfm”
Ghi chú: Những mũi tên màu xanh lá cây chú thích trước khung đọc mở của HCMV có khả
năng mã hóa một polypeptide, mũi tên màu đỏ chỉ định khung đọc mở khơng mã hóa một
polypeptide.
1.3.2. Bộ khung nucleocapsid (hình 1.5)
-
Bảo vệ bộ gen của virus.
-
Bộ khung capsid có hình dáng một hình đa diện 20 mặt, được cấu tạo bởi các non-
phosphorylated proteins, ví dụ: p70, khung capsid có đường kính khoảng 116nm và gồm 162
capsomers.
-
Mỗi capsomere có đường kính khoảng 15nm, dài 20nm, có rãnh trung tâm có d=3nm.
Trên bề mặt capsomere có nhiều cấu trúc nhơ ra ngồi một cách đối xứng và hình dáng tua tủa như
những nan hoa. Những cấu trúc này được cho là tác dụng nối kết các capsomere với nhau
Hình 1.5: Capsid của herpes virus “nguồn: Linda Stannard”
1.3.3. Tegument (hình 1.6) chất nền (matrix) lấp đầy khoảng trống giữa các nucleocapsid và
vỏ bọc bên ngồi (envelope), có bản chất chính là phosphorylate proteins. Trong đó glycoprotein
pp65, là glycoprotein quan trọng và chiếm tỷ lệ khá lớn. Các kháng thể phản ứng với protein này
cho thấy có hoạt động trung hịa virus mạnh khi có hiện diện của bổ thể và phản ứng mạnh với bề
mặt của tế bào bị nhiễm. Đáp ứng kháng thể của người đối với glycoprotein pp65 chưa được nghiên
cứu. Xét nghiệm tìm kháng nguyên glycoprotein pp65 trong máu là một phương pháp để phát hiện
CMV và nó đóng vai trị quan trọng trong việc chẩn đốn hiện nay.
glycoprotein
envelope
chất nền
nucleocapsid
Hình1.6: Chất nền matrix, và màng bọc ngồi
“Nguồn: />1.3.4. Màng bọc ngồi của virus (envelope) (hình 1.6)
-
Là lớp lipit kép gồm lipoprotein và có ít nhất 33 protein cấu trúc, một vài protein cấu trúc
là glycoprotein (glycosylate).
-
Những phân tử glycoprotein này nằm trên bề mặt và có những phần lồi ra ngoài. Phần lồi
ra ngoài giúp cho virus gắn vào các thụ thể khi nó xâm nhập vào tế bào đích của túc chủ và là mục
tiêu cho các kháng thể trung hoà virus. Các glycoprotein này sẽ quyết định các dòng CMV khác
nhau. Các glycoprotein được biết rõ nhất trong lớp vỏ ngoài này là gp 116, gp58, gp86.
- Một phát hiện cho thấy glycoprotein của vỏ bọc virus có vai trị tạo ra đáp ứng miễn dịch
của cơ thể, nhưng một số khác góp phần làm giảm đáp ứng miễn dịch tế bào của túc chủ bằng cách
giới hạn sự trình diện kháng nguyên của virus.
1.4. Đặc điểm của virus [9]
1.4.1. Tính bền vững
CMV là virus khơng bền vững, dễ bị bất hoạt bởi các yếu tố như : dung môi lipit,
pH<5, CMV chỉ tồn tại một giờ ở nhiệt độ 370C, 30 phút ở 500C hay 5 phút dưới tia cực tím. Bị mất
khả năng gây nhiễm ở -200C - 370C, CMV có thể tồn tại ở mơi trường tự nhiên bên ngồi trong
nhiều giờ, có thể bảo quản CMV ở 4 0C trong nhiều ngày mà không mất khả năng gây nhiễm. Bảo
quản CMV ở nhiệt độ -700C trong nhiều tháng không làm mất khả năng gây nhiễm. Ở nhiệt độ 1900C, bảo quản CMV vơ thời hạn.
1.4.2. Đặc tính gây bệnh của CMV (bảng 1.3) [14]
-
CMV là virus được giới hạn theo lồi, có nghĩa là virus CMV ở người chỉ có thể nhân lên
trong cơ thể con người, hay những tế bào có nguồn gốc từ con người. Trên cơ thể sống, CMV có thể
gây nhiễm cho nhiều loại tế bào khác nhau như tế bào nội mô, tế bào đơn nhân, đại thực bào, tế bào
biểu mô, nguyên bào sợi……CMV là virus gây bệnh cho tế bào, có nghĩa là tế bào bị nhiễm cuối
cùng sẽ bị phá hủy,
-
CMV sống tiềm ẩn trong các dịch sinh học và các mô khác nhau của cơ thể như: nước
bọt, nước tiểu, tinh dịch, sữa mẹ, phân, máu, chất tiết âm đạo và cổ tử cung, trong bạch cầu đa nhân
trung tính, lympho bào T, tế bào nội mô mạch máu, biểu mô ở thận, CMV ở trạng thái thụ động,
khơng tăng trưởng. Khi có điều kiện thuận lợi hoặc khi đáp ứng miễn dịch của cơ thể bị suy giảm
virus có khả năng tái hoạt.
-
CMV có khả năng liên kết chặt chẽ với tế bào, do đó virus có thể lây truyền từ người này
sang người khác khi tiếp xúc dịch thể nhiễm CMV, khi virus lan truyền khắp cơ thể, có nghĩa là
nhiều tế bào của các cơ quan khác nhau cùng bị nhiễm. Kết quả của việc virus liên kết tế bào là hệ
thống miễn dịch của cơ thể bị mất hiệu lực một cách tương đối trong việc kiểm soát virus.
-
CMV có khả năng gây ung thư mạnh, bằng chứng rõ nhất là sinh bệnh học của bệnh tăng
sinh lympho bào sau ghép (PTLD: post transplant lymphoproliferative disease) kèm với virus
Epstein-Barr.
Bảng 1.3: Sơ đồ hậu quả do CMV gây ra
BỆNH CMV
Hậu quả gián tiếp
Hậu quả trực tiếp
- Là tác nhân gây ức chế miễn dịch
- Hội chứng virus
- Tăng nguy cơ nhiễm trùng cơ hội.
- Ảnh hưởng tạng ghép
- Tăng nguy cơ nhiễm nấm.
- Sinh ung thư
- Gây thải ghép cấp và mạn.
- Giảm chất lượng sống, tăng chi phí
điều trị
1.5. Quá trình xâm nhập của CMV vào tế bào [6], [14], [51], [72]
1.5.1. Đường lây truyền
Lây truyền CMV có thể xảy ra từ người này sang người khác, thông qua các sự tiếp xúc
với dịch thể nhiễm CMV (nước tiểu, nước bọt, sữa mẹ, máu, nước mắt, tinh dịch, dịch tiết âm đạo
v,v…) chẳng hạn như hôn, quan hệ tình dục, và dính nước bọt hay nước tiểu nhiễm CMV trên tay
rồi sau đó chạm vào mắt của mình, hoặc bên trong miệng, mũi…).
CMV cũng có thể truyền qua tử cung, nhau thai, hay những mô, cơ quan ghép mà người
cho bị nhiễm CMV.
Bạch cầu và tế bào CD 13+ là nơi tập trung chủ yếu của CMV. Do đó, virus cũng có thể
lây nhiễm khi truyền máu.
1.5.2. Quá trình xâm nhập (hình 1.7)
-
Virus vào tế bào túc chủ bằng cách kết hợp và hoà lẫn vỏ của virus với màng tế bào của
túc chủ hay qua hiện tượng thực bào.
-
Khi virus xâm nhập vào tế bào đích, sẽ có sự tham gia của tất cả các cấu trúc của virus
như những phức hợp glycoprotein và các phân tử ở màng tế bào túc chủ như heparan sulphat,
proteoglycan, và một loại membrane-bound protein có trọng lượng phân tử là 30-34 kD. Tác động
đầu tiên của HCMV đối với tế bào túc chủ là sự hút bám: Liên kết với sulphat heparan của tế bào
túc chủ qua tương tác cacbonhydrat, chủ yếu là gpUL100(gM), nhưng cũng có thể là gpUL55(gB),
sau đó gắn với HLA bề mặt tế bào, tương đồng HLA(gpUL18), tương tác qua microglobulin B2 và
gắn với thụ thể tế bào 32-34kD (có thể là gpUL55).
-
Sau khi hút bám, virus bắt đầu di chuyển xuyên qua màng tế bào. Sau đó, một loại những
phản ứng sinh lý tiếp theo xảy ra trong vòng vài phút, dẫn đến hiện tượng thủy phân
phosphatidylinositol(4,5)-biphosphate và kích thích q trình chuyển hố của axit arachidonic. Axit
này sau đó được biến đổi thành prostalandin H2. Những hoá chất trung gian này được cho hoạt hoá
yếu tố sao chép, yếu tố nhân kappa-B. Ngồi ra những thụ thể đơi G protein đơi cũng hoạt hoá
phospholipase C, dẫn đến việc tạo ra những chất truyền tin thứ cấp inositol triphosphate và
diacylglycerol. Đến lượt những chất này tiếp tục hoạt hố giải phóng canxi từ lưới nội chất và
protein kinase C. Từ đây, sự tổng hợp virus bắt đầu. Những tiểu thể của virus được tạo ra và sau đó
được tập hợp lại trong nhân. Vỏ bọc của virus được tạo ra bằng cách nhô ra khỏi màng nhân bên
trong của tế bào chủ. Từ đó, những tiểu thể này đi qua màng lưới Golgi và bắt đầu gây bệnh bằng
cách phân tách, ly giải tạo glycoprotein B (gB), gB là sản phẩm gen UL55 của CMV và là
glycoprotein vỏ của HCMV là nổi bật nhất.
Hình 1.7: Chu trình sao chép của HCMV
« Nguồn:www,nature,com/,,,/n8/fig_tab/nm0800_863_F1,html »
Pha 1: Vỏ ngoài của HCMV nhờ glycoprotein gB và gH của virus gắn lên thụ thể tế bào túc
chủ như NFk-B và SP1.
Pha 2 : Capsid của vi rút vào tế bào và phóng thích DNA virus, protein và mRNA của virus
tổng hợp trong bào tương, còn DNA virus vào trong nhân tế bào.
Pha 3: Trong nhân, DNA của virus và gen tế bào được sao chép lại.
Pha 4: DNA virus và protein của virus được đóng gói lại thành hạt virion, qua màng tế bào
hình thành màng bao ngồi và lây nhiễm sang tế bào bên cạnh.
Như vậy :
-
Chu trình phát triển của HCMV tương đối chậm, sự tổng hợp DNA virus bắt đầu trong
nhân là 16-24 giờ sau khi nhiễm, khơng có virus nào phóng thích trong khoảng thời gian 72-96 giờ.
Hiện chưa rõ vị trí nhiễm đầu tiên cũng như sự xâm nhập của virus vào dòng máu.
-
Khi virus vào máu, DNA của nó tìm thấy trong tế bào đơn nhân, lympho bào và bạch cầu
đa nhân trung tính. Trong bạch cầu đa nhân virus khơng nhân lên, nhưng nó sẽ là nguồn gieo rắc
virus đi khắp nơi.
-
Sau khi nhiễm, virus HCMV theo đường máu đi khắp nơi trong cơ thể và đến các cơ quan
khác nhau như thận, gan, lách, não, võng mạc, thực quản, tai trong, phổi và đại tràng, cũng như
nước tiểu và tuyến nước bọt.
1.6. Sự né tránh miễn dịch của CMV [6], [14].
Sự tương tác giữa đáp ứng miễn dịch của túc chủ và quá trình sao chép của virus quyết định
khả năng gây bệnh khi nhiễm CMV, CMV có đặc tính sống âm ỉ và kéo dài. Trong giai đoạn sống
tiềm ẩn virus không nhân lên trong tế bào túc chủ. Đối với nhiễm CMV mạn tính và ngay cả nhiễm
CMV hoạt động thể n lặng, cũng khơng có virus đang hoạt hóa. Sự tiềm ẩn virus trong tế bào đơn
nhân là mối nguy hiểm bởi vì đó là nơi ẩn náu kín đáo của virus và từ đây chúng theo hệ tuần hoàn
phát tán khắp cơ thể, đồng thời, tế bào đơn nhân cịn duy trì virus khi nó biệt hố thành đại thực bào.
Ngồi ra, người ta cịn thấy CMV có khả năng tạo ra cơ chế né tránh đáp ứng bảo vệ của cơ
thể, vì vậy nhiễm CMV cũng đưa đên bội nhiễm các loại nhiễm trùng cơ hội khác như Pneumocystis
carini, Aspergillus fumigatus, Candida albicans hay các loại vi khuẩn, virus khác. Đặc biệt là các
virus trong họ Herpes, viêm phổi và nhiễm nấm thường xảy ra sau khi nhiễm CMV. Sự đảo ngược
huyết thanh HHV-6 sau khi ghép gan có thể được xem là yếu tố báo trước cho bệnh CMV, HHV-6,
bản thân nó rất hiếm gây triệu chứng lâm sàng trầm trọng, trừ khi đồng nhiễm CMV. Nếu tìm thấy
DNA của HHV-6 và CMV trong nước tiểu hoặc trong huyết thanh thì đây là yếu tố chắc chắn dự
đoán trước bệnh CMV sẽ xảy ra [65].
CMV còn tạo thêm một số cơ chế gây cản trở sự bảo vệ của cơ thể chủ. Một trong các cơ chế
đó là giảm điều hồ sự biểu lộ các phân tử lớp I của phức hợp chủ yếu hồ hợp mơ (MHC) làm cản
trở sự nhận biết của các tế bào lympho T độc. Các protein của CMV người còn ức chế vận chuyển
các kháng nguyên được xử lý, giữ lại các phân tử lớp I của MHC trong lưới nội nguyên sinh và tái
sinh để trả lại cho bào tương các chuỗi nặng của lớp I MHC. Thiếu các phân tử lớp I MHC đáng lẽ
các tế bào nhiễm CMV sẽ bị các tế bào diệt tự nhiên (NK) tiêu hủy nhưng các tế bào nhiễm CMV
lại biểu lộ phân tử gpUL 18 tưong ứng với các phân tử lớp I MHC. Hơn nữa CMV cịn có một
kháng ngun gpUL 40 có khả năng tăng điều hồ phân tử HLA-E thuộc lớp I không kinh điển
MHC. Phân tử HLA-E ức chế tác động của tế vào NK bằng cách gắn kết với receotor lectintip C
trên tế bào NK. Sau cùng CMV sản xuất một phân tử tương tự IL-10, có khả năng ức chế tổng hợp
cytokin và làm mất vai trị trình diện và đồng đáp ứng miễn dịch của đại thực bào .
1.7. Những dấu hiệu nhận biết và triệu chứng bệnh CMV
1.7.1. Đặc điểm cơ bản của bệnh CMV gây ra là những thể vùi khổng lồ hình “mắt cú” trong
nhân tế bào bị nhiễm (hình 1.1).
1.7.2. Triệu chứng lâm sàng
1.7.2.1. Với nhiễm CMV bẩm sinh
-
Trẻ sơ sinh của những người mẹ nhiễm CMV nguyên phát thường dễ đưa đến diễn tiến
bệnh CMV nặng.
-
Trẻ sơ sinh của những bà mẹ nhiễm CMV tái hoạt hóa thường có tiên lượng tốt hơn do
người mẹ đã có kháng thể trung hịa virus.
Những biểu hiện trầm trọng nhất của nhiễm CMV bẩm sinh là bệnh thể vùi tế bào
khổng lồ (cytomegalic inclusion disease) với một số triệu chứng phổ biến nhất bao gồm những phát
hiện lâm sàng xuất huyết đốm (71%), vàng da (67%), nhỏ đầu (53%), và kích thước nhỏ với tuổi
thai (50%). Bất thường trong phịng thí nghiệm thường bao gồm tăng biribulin huyết (81%), tăng
mức độ của các enzym tế bào gan (83%), giảm tiểu cầu (77%), và tăng mức độ đạm CSF (77%)
[71]. Nhiều đứa trẻ biến chứng nặng có thể tử vong ngay khi sinh hoặc phải ni trong lồng kính
cách ly. Những trẻ em nhiễm trùng khơng có triệu chứng có thể xuất hiện các bất thường về
thính giác, thị giác, phát triển tâm thần và vận động trong nhiều năm về sau.
- Đặc biệt, viêm não do CMV thường gặp trong nhiễm CMV bẩm sinh. Trên mơ não bị
nhiễm CMV sẽ thấy có hiện tượng viêm cấp với những tế bào khổng lồ mang thể vùi phân bố trong
mô dưới màng não thất và dưới màng mềm kèm theo hiện tượng hoại tử không đều rải rác trong
não. Thương tổn do CMV thường khu khu trú ở não thất, não thất sinh tư và nhũng thương tổn này
có thể hố vơi.
1.7.2.2. Với nhiễm CMV mắc phải ở trẻ em
-
Nhiễm chu sinh và sau khi sinh
-
Nhiễm CMV trong thời kỳ này là do hít phải dịch tiết của cổ tử cung bị nhiễm CMV, do
bú sữa mẹ hoặc có thể do truyền máu.
-
Nhiễm CMV thời kỳ này đặc biệt nguy hiểm vì là nhiễm nguyên phát. Nếu khơng có
kháng thể bảo vệ trong sữa mẹ thì trẻ có nguy cơ bị nhiễm CMV trầm trọng. Thơng thường ban đầu
khơng xuất hiện gì, nhưng một thời gian sau , các triệu chứng thính giác hay những bất thường khác
của não mới bắt đầu xuất hiện.
-
17-41% trẻ sơ sinh bị nhiễm CMV bẩm sinh có biểu hiện viêm màng mạch võng mạc
[70].
1.7.2.3. Biểu hiện lâm sàng ở những bệnh nhân ghép tạng [3], [14].
Hội chứng nhiễm CMV trên lâm sàng xuất hiện từ tuần thứ 4 đến tuần thứ 16, cao điểm vào
tuần thứ 4 đến tuần thứ 6.
CMV thường kèm với tình trạng xáo trộn hệ thống miễn dịch nặng. Nguyên nhân là do giảm
tỷ lệ tế bào giúp đỡ đối với tế bào ức chế và có thể gián tiếp đưa đến gia tăng tình trạng nhiễm trùng
cơ hội và gây ra thải ghép. Nhiễm CMV cịn tạo kháng thể kháng tế bào nội mơ mà có thể đưa đến
nguy cơ thải ghép cấp và thải ghép mạn.
Triệu chứng sốt kéo dài 3-4 tuần là dấu hiệu nguy nhất của hội chứng CMV. Triệu chứng sốt
kèm theo những dấu hiệu và triệu chứng của bệnh xâm lấn. Viêm phổi, tổn thương ống tiêu hoá,
viêm túi mật, viêm thực quản, viêm gan, viêm võng mạc cũng có thể xày ra.
Trong các bênh nhân ghép tạng hậu quả của bệnh CMV là giống nhau: Viêm tụy xuất hiện ở
người nhận tụy, viêm phổi -xuất hiện ở những người ghép phổi hoặc ghép tim -phổi, viêm gan ở
những người nhận gan ghép. Bệnh nhân ghép thận có tổn thương viêm vi cầu thận thể hình liềm và
hoại tử với thể vùi bên trong vi cầu…, nhiễm CMV vẫn còn là một biến chứng có ý nghĩa sau ghép
tế bào nguồn tuỷ xương. Tóm lại tạng được ghép là nơi thường dễ bị nhiễm CMV nhất. Mối liên hệ
nhân quả giữa CMV và tổn thương tạng ghép vẫn còn là suy đoán và nhiều nghiên cứu cần được
chứng minh cho mối liên hệ này.
1.7.2.4. Đối với bệnh nhân AIDS
Nhiễm CMV gây ra nhiễm trùng đường hơ hấp, tiêu hố hoặc hệ thần kinh trung ương [9].
Nhiễm CMV xảy ra 21-44% bệnh nhân AIDS- nhất là bệnh nhân có tế bào lympho CD4+
dưới 100 tế bào/mm3 [71], tỉ lệ viêm võng mạc trên bênh nhân AIDS có nhiễm CMV là 85%.
1.8. Phòng ngừa và điều trị
1.8.1. Phòng ngừa
Ngày nay các thầy thuốc lâm sàng đều quan tâm và chú trọng đến việc phịng ngừa nhiễm
CMV bởi vì nếu để bệnh CMV bùng phát thì điều trị khó khăn, dự hậu xấu. Hiện nay có một số tiêu
chuẩn để phịng ngừa nhiễm CMV được chấp nhận.
-
Tránh lây nhiễm.
-
Tạo miễn dịch chủ động: sử dụng vaccin Towne sẽ tạo miễn dịch dịch thể và miễn dịch
qua trung gian tế bào. Vaccin không ngăn ngừa bệnh CMV hồn tồn nhưng có khả năng làm giảm
mức độ trầm trọng của nhiễm nguyên phát.
-
Dự phòng miễn dịch thụ động với immunoglobulin: chỉ làm giảm nguy cơ mắc bệnh chứ
không ngăn được nhiễm CMV. Hiệu quả dự phịng bằng immunoglobulin có thể bị giới hạn do độ
chuẩn của kháng thể không đủ.
1.8.2. Điều trị
Các thuốc thường dùng là Acyclovir, Ganciclovir, Penciclovir, Valacyclovir. Tuy nhiên,
Ganciclovir có hiệu quả gấp 10 lần Acyclovir trong chống CMV và virus Epstein-Barr, nó có hiệu
quả như Acyclovir trong chống herpes và thủy đậu.
Cidofovir có tác dụng chống một số chủng CMV kháng Ganciclovir, Fomivirsen tác dụng
chống lại chủng CMV kháng Cidofovir, Foscarnet và Ganciclovir. Phân lập kháng Fomivirsen có
thể nhạy cảm với Cidofovir, Foscarnet, và/hoặc Ganciclovir.
Về cơ chế: Acyclovir, Cidofovir, Famciclovir, Ganciclovir, Penciclovir và Valacyclovir có
tác dụng ức chế polymerase DNA của virus, Acyclovir, Cidofovir và Valacyclovir tác động lên
phần cuối của chuỗi DNA.
Foscarnet không cần phospho hóa trước trước khi ức chế polymerase và sao chép đảo ngược
DNA của virus.
1.9. Một số phương pháp chẩn đốn [6], [14].
1.9.1. Huyết thanh chẩn đốn tìm kháng thể kháng CMV
Bao gồm các xét nghiệm tìm kháng thể kháng CMV trong máu của bệnh nhân là IgM-CMV,
IgG-CMV. Xét nghiệm miễn dịch men (enzym immuno assay) phát hiện kháng thể IgG, IgM đặc
hiệu giúp xác định tình trạng nhiễm CMV.
Phương pháp sử dụng chủ yếu là ELISA.
1.9.2. Giải phẫu bệnh
Tế bào bị nhiễm CMV sẽ to ra và đặc biệt xuất hiện thể vùi với kích thước lớn nằm trong
nhân. Thể vùi có tính ái kiềm hoặc ái toan khi nhuộm bằng hematoxylin hoặc nhuộm eosin. Bao
quanh thể vùi là một vịng sáng tạo thành hình ảnh giống như viên đạn chì (buckshot) hoặc mắt cú
(owls eye).
Kỹ thuật nhuộm miễn dịch: sử dụng cho những mẫu sinh thiết từ gan ghép, độ nhạy và độ
đặc hiệu khá cao từ 84-97% [62].
1.9.3. Các tế bào nội mô khổng lồ (Cytomegalic endothelial cell - CEC)
Các tế bào được xác định bằng cách ly tâm phần tế bào đơn nhân của bạch cầu trên lam thủy
tinh sau khi nhuộm đặc hiệu tế bào nội mô.
Đối với người nhận tạng, CEC không thấy trong những trường hợp được điều trị dự phòng
hoặc điều trị trước. Trong tương lai, xét nghiệm này trong lĩnh vực ghép tạng sẽ được áp dụng rộng
rãi.
1.9.4. Phân lập virus
Là phương pháp thông thường và cổ điển nhất cho kết quả lâu (1-2 tuần),
1.9.5. Xét nghiệm tìm kháng nguyên trong máu (antigenemia assay)
Là phương pháp tiến bộ đáng kể trong chẩn đoán nhiễm CMV ở những người được ghép
tạng. Các tế bào nhiễm CMV được xác định bằng các kháng thể đơn dịng kháng lại các protein đặc
hiệu của virus (ví dụ pp65). Đây là kỹ thuật đặc hiệu, độ nhạy cao và thông dụng nhất trong việc xác
định nhiễm virus trong máu.
1.9.6. Kỹ thuật lai tại chỗ (in situ hybridization- ISH)
Lai tại chỗ là lai phân tử mà trong đó một axit nucleic chuỗi đơn đã biết được gắn với chất
phóng xạ hoặc huỳnh quang. Đem phân tử này đặt vào các tế bào hay mảnh mô đã được chuẩn bị và
quá trình tác dụng (lai) sẽ xảy ra tại chỗ để tạo thành nhiều phân tử chuỗi kép. Nghiên cứu ISH có
thể sử dụng khi kết quả chẩn đốn mơ- bệnh học cịn nghi ngờ. Ứng dụng này dùng trong chẩn đoán
viêm phổi, viêm gan, viêm dạ dày ruột do CMV. Kỹ thuật thực hiện còn cồng kềnh.
1.9.7. Kỹ thuật PCR (Polymerase chain reaction) xác định DNA của virus
PCR (polymerase chain reaction – phản ứng trùng hợp chuỗi): năm 1985, Kary B, Mullis
cùng các cộng sự đã phát minh ra phương pháp PCR. Đây là một kĩ thuật phân tử tạo dịng DNA rất
đơn giản và hiệu quả. Thơng qua PCR, hàng triệu đoạn DNA đồng nhất có thể được thu thập một
cách dễ dàng từ một hỗn hợp các phân tử bao gồm RNA, protein, polysaccharide, DNA không có
chức năng và DNA có chức năng di truyền. Người ta cịn gọi nó là kĩ thuật tạo dịng DNA in vitro.
Ngày nay, PCR được dùng rất phổ biến trong lĩnh vực sinh học.
PCR cho phép chẩn đoán nhanh nhiễm CMV, nhưng nếu kết quả dương tính cũng khơng cho
ta xác định được là virus mới nhiễm hay là nhiễm tiềm ẩn.
Real-Time PCR là một cải biên của phương pháp PCR dùng để định lượng có thể xác định
chính xác số lượng của CMV trong cơ thể, thậm chí ở những vị trí đặc hiệu. Kỹ thuật PCR có thể
phát hiện được CMV-DNA trong bạch cầu ở máu ngoại vi và toàn bộ máu cũng như CMV-RNA
trong bạch cầu. Mặc dù CMV kết hợp với tế bào, CMV-DNA cũng có thể được phát hiện trong các
dịch tự do của cơ thể.
Định lượng PCR là một phương pháp tốt nhất trong việc chẩn đoán CMV hiện nay.
1.10. Khái niệm về Real-Time PCR [1], [2], [4], [7], [10], [15], [22], [57], [64], [68].
1.10.1. Khái niệm: Real-Time PCR khơng những định tính mà cịn định lượng, Real-Time
PCR là một cải biên của phương pháp PCR dùng để định lượng một lượng nguyên liệu ban đầu nhỏ.
1.10.2. Nguyên tắc: Real-Time PCR cho phép phát hiện và định lượng sự tích lũy DNA
khuyếch đại ngay khi phản ứng đang xảy ra, đó là ý nghĩa cụm từ “Real time” – thời gian thực. Khả
năng này được thực hiện nhờ bổ sung vào phản ứng những phân tử phát huỳnh quang (fluorescent
dye) báo hiệu sự gia tăng lượng DNA tỷ lệ với sự gia tăng tín hiệu huỳnh quang, Real-Time PCR
dùng để định lượng được gọi là PCR định lượng (qPCR). Tín hiệu huỳnh quang được đo lường
phản ánh sản phẩm khuyếch đại trong mỗi chu kỳ.
1.10.3. Ưu điểm
Ưu điểm chính của Real-Time PCR so với PCR truyền thống là nó cho phép xác định số
lượng bản sao khn mẫu ban đầu với sự chính xác và độ nhạy cao trong một phạm vi biến thiên
rộng.
Dữ liệu Real-Time PCR có thể được đánh giá mà khơng cần phải điện di trên gel, giúp tiết
kiệm thời gian và gia tăng số lượng thí nghiệm thực hiện.
Việc tiến hành phản ứng và đánh giá dữ liệu trong một hệ thống ống đóng kín giúp làm giảm
nguy cơ ngọai nhiễm và lọai bỏ những thao tác sau phản ứng.
1.10.4. Phân loại: Hiện nay có bốn phương pháp định lượng sản phẩm khuếch đại nhờ probe
có gắn chất phát huỳnh quang [2].
1.10.4.1. Molecular beacon: loại probe này có cấu trúc dạng vịng và cuống. Phần cấu trúc
dạng vòng sẽ bắt cặp bổ sung đặc hiệu với trình tự DNA mục tiêu, cịn phần cấu trúc dạng cuống
được tạo thành từ các base nằm ở hai đầu mút của probe bắt cặp bổ sung với nhau nhờ liên kết
hydro. Một đầu probe sẽ được gắn một chất hóa học phát huỳnh quang, đầu kia được gắn một chất
hóa học khác có nhiệm vụ ˝dập tắt˝ (quencher) Molecular beacon có tính đặc hiệu rất cao. Việc thiết
kế probe dạng beacon rất khó và quan trọng (hình 1.8).
Chất phát huỳnh quang
Quencher
Phát tín hiệu huỳnh quang
Hình1.8: Q trình phát tín hiệu huỳnh quang của Molecular beacon
1.10.4.2. Chất nhuộm gắn với DNA mạch đôi: chất nhuộm này gắn với mọi phân tử DNA
mạch đơi và chỉ phát tín hiệu huỳnh quang khi gắn vào chúng. Hai chất nhuộm phát huỳnh quang
thường được sử dụng là SYBR Green I và Ethidium bromide. Nhược điểm của phương pháp này
phản ứng sẽ cho kết quả định lượng khơng chính xác nếu có sản phẩm ký sinh (hình 1.9).
Hình1.9 : Cơ chế phát huỳnh quang của chất nhuộm SYBR Green I
1.10.4.3. Probe đôi (Hybridization probe): phương pháp này có độ đặc hiệu rất cao do việc
sử dụng cùng lúc hai probe bắt cặp với trình tự DNA mục tiêu. Một probe sẽ gắn chất cho huỳnh
quang (fluorescein donor) ở đầu 3’ phát ánh sáng xanh, một probe sẽ gắn chất nhận huỳnh quang
(fluorescein accepter) ở đầu 5’và luôn chặn ở đầu 3’ DNA sao cho Taq polymerase không thể kéo
dài mạch từ đầu này. Ưu điểm của phương pháp này là việc thiết kế probe tương đối linh động, dễ
dàng hơn so với việc thiết kế beacon (hình 1.10).
Hình1.10 : Cơ chế phát tín hiệu huỳnh quang của probe đơi.
1.10.4.3. Probe thủy giải (Hydrolysis probe): cịn được gọi là TaqMan probe, probe này
được gắn một chất phát huỳnh quang ở đầu 5’ và một chất “dập tắt” huỳnh quang (Quencher) ở đầu
3’ sao cho ánh sáng huỳnh quang phát ra bị hấp thu bởi quencher.
Trong phản ứng PCR, probe này sẽ bắt cặp bổ sung đặc hiệu với trình tự DNA mục tiêu, khi
Taq polymerase kéo dài mạch bổ sung từ đầu 3’ của primer đến tiếp xúc với probe, nó sẽ thể hiện
hoạt tính 5’–3’ exonuclease là loại bỏ các nucleotide ở đầu của probe và thay bằng nucleotide mới,
lúc đó, chất phát huỳnh quang sẽ tách rời khỏi probe và phát tín hiệu, cịn quencher bị mất tác dụng
dập tắt.
TaqMan probe có tính đặc hiệu cao, chỉ bắt cặp và phát tín hiệu nếu trình tự bổ sung với
mạch khn là hồn tồn, vì vậy các sản phẩm ký sinh nếu có cũng khơng được phát hiện (hình
1.11).
Hình1.11 : Phương pháp TaqMan probe
1.10.5. Một số thuật ngữ khác
1.10.5.1. Chu kỳ ngưỡng (threshold cycle-Ct) [2]
Là khái niệm trung tâm của kỹ thuật Real–Time PCR. Nguyên tắc định lượng của kỹ thuật
này là dựa vào một đường cong chuẩn (standar curve) được xây dựng từ các giá trị chu kỳ ngưỡng
của các mẫu đã biết trước nồng độ DNA.
Chu kỳ ngưỡng của một mẫu là chu kỳ mà tại đó tín hiệu huỳnh quang mẫu vượt lên tín hiệu
huỳnh quang nền của phản ứng PCR và được các thiết bị cảm biến ghi nhận. Tín hiệu huỳnh quang
nền do các chất phát huỳnh quang có nồng độ xác định có sẵn trong thành phần phản ứng PCR,
nhưng đối với phản ứng Real–Time PCR sử dụng TaqMan probe, thì chính quencher sẽ tạo tín hiệu
nền
cho
phản
ứng.
Các
mẫu có
nồng
độ
DNA
ban
đầu lớn
sẽ
Ct nhỏ
có
và
ngược
lại [1]
(hình
1.12).
Hình1.12: Mơ tả chu kỳ ngưỡng
1.10.5.2. Đường cong chuẩn (Standar curve) [1], [2], [46].
Là đường biểu diễn vẽ lên mối quan hệ giữa chu kỳ ngưỡng với số lượng bản DNA đích ban
đầu có trong các mẫu chuẩn. Đây là một đường thẳng tuyến tính đi qua các điểm tọa độ xác định bởi
số lượng bản DNA đích ban đầu của từng mẫu chuẩn (trên biểu đồ chuẩn trục tung là chu kỳ
ngưỡng, cịn trục hồnh là số lượng bản DNA đích ban đầu có trong mẫu chuẩn). Các thiết bị phản
ứng Real-Time PCR sẽ tự động xây dựng một đường cong chuẩn dựa trên chu kỳ ngưỡng của các
mẫu chuẩn biết trước nồng độ. Phương trình hồi quy và giá trị r sẽ được trình bày phía trên đồ thị.
Qua đó, chúng ta đọc được hiệu quả khuyếch đại và đường chuẩn tuyến tính R2.
Một phản ứng PCR định lượng tối ưu sẽ có hiệu quả khuyếch đại (E) cao 90-105% và đường
chuẩn tuyến tính R2>0,980.
Hình 1.13:. Kết quả các mẫu chuẩn từ 101-106 copies
Hình1.14: Mơ tả đường cong chuẩn [46].
Ghi chú: hình 1.14 cho ta R2 (Correlation Coefficient)=1, hiệu quả khuyếch đại (PCR
Efficiency) E=96,2%.