PHI ĐẠI LàNH TíNH TIỀN LIỆT TUYẾN U XƠ TIỀN LIỆT TUYẾN doc
Bạn đang xem bản rút gọn của tài liệu. Xem và tải ngay bản đầy đủ của tài liệu tại đây (383.23 KB, 20 trang )
PHI ĐẠI LàNH TíNH TIỀN LIỆT TUYẾN -
U XƠ TIỀN LIỆT TUYẾN
I- Tổng quát:
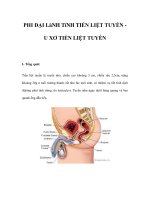
Tiền liệt tuyến là tuyến nhỏ, chiều cao khoảng 3 cm, chiều sâu 2,5cm, nặng
khoảng 20g ở tuổi trưởng thành, rất nhỏ lúc mới sinh, có nhiệm vụ tiết tinh dịch
(không phải tinh trùng, do testicules). Tuyến nằm ngay dưới bàng quang và bao
quanh ống dẫn tiểu.
Với những lí do chưa được biết, tiền liệt tuyến của nhiều người bắt đầu gia tăng
kích thước vào khoảng tuổi 60 từ những tế bào lành tính. Sự gia tăng kích thước
của tiền liệt tuyến gây cản trở nước tiểu thoát ra từ bàng quang. Ở giai đoạn đầu,
để đối phó với sự cản trở, bàng quang gia tăng sức co bóp, biểu hiện lâm sàng chỉ
là giòng nước tiểu hơi yếu hơn xưa (dysurie). Khi
tiền liệt tuyến gia tăng thêm kích thước, bàng quang không đủ sức đẩy hết nước
tiểu ra ngoài, nước tiểu còn ứ lại trong bàng quang sau mỗi lần tiểu. Do đó bàng
quang chỉ cần ít thời gian để có đầy nước tiểu, khiến bệnh nhân có nhu cầu đi tiểu
càng ngày càng nhanh hơn. Mổi đêm bệnh nhân phải thức dậy 1 lần, 2 lần rồi 3
lần, và có thể nhiều hơ nữa để tiểu tiện
II- Triệu chứng lâm sàng:
Thực tế lâm sàng cho thấy có rất nhiều thay đổi tùy theo mổi bệnh nhân, có thể có
rất ít triệu chứng dù tiền liệt tuyến khá lớn, hoặc ngược lại triệu chứng rất nhiều
gây rất nhiều xáo trộn, khó khăn trong cuộc sống hàng ngày dù tiền liệt tuyến có
kích thước nhỏ.
Những triệu chứng thường gặp:
Đi tiểu nhiều lần, đặc biệt vào ban đêm.
Nhu cầu tiểu tiện khẩn cấp.
Cần phải gắng sức khi tiểu.
Cảm thấy vẩn còn nước tiểu trong bàng quang mổi khi ngừng tiểu.
Giòng nước tiểu yếu, chậm, thường bị ngắt quản mổi lần tiểu, có thể chảy
từng giọt khi gần hết tiểu.
Phì đại tiền liệt tuyến là bệnh rất phổ thông: các thống kê cho thấy khoảng 50%
người có tuổi cao hơn 50 bị bệnh nầy, con số nầy sẽ tăng lên 70% nếu tính từ tuổi
60 và là 90% nếu tính từ tuổi 70.
Các triệu chứng lâm sàng kể trên dược gọi chung là ''rối loạn tiểu tiện ở phần dưới
của hệ thống'' (TUBA), gây những xáo trộn ảnh hưởng đến phẩm chất cuả cuộc
sống hàng ngày được xếp hạng theo mức độ theo bảng chuẩn quốc tế sau đây:
Bảng điểm quốc tế về triệu chứng của bệnh phì đại tiền liệt tuyến (I-PSS):
Cho điểm từ 0
đến 5 theo sự
đánh giá từ nhẹ
đến nặng của mổi
triệu chứng
Không
bao
giờ
Khoảng1lần/5
Khoảng
1 lần/3
Khoảng1lần/2
Khoảng
3lần/5
Luôn
luôn
có
1) Trong tháng
qua, bao nhiêu
lần bạn cảm thấy
còn nước tiểu
trong bàn quang,
sau khi tiểu xong
O 1 2 3 4 5
?
2) Trong tháng
qua, bao nhiêu
lần bạn cần phải
đi tiểu lần thứ 2,
dù bạn mới đi
tiểu trước đó
chưa quá 2 giờ ?
O 1 2 3 4 5
3) Trong tháng
qua, bao nhiêu
lần giòng nước
tiểu bị đứt đoạn ?
Nghĩa là bắt đàu
tiểu, ngừng tiểu,
tiểu trở lại ?
O 1 2 3 4 5
4) Trong tháng
qua, bao nhiêu
O 1 2 3 4 5
lần bạn có nhu
cầu đi tiểu và
không kiềm chế
nổi?
5) Trong tháng
qua, bao nhiêu
lần bạn cảm thấy
giòng nước tiểu
bị nhỏ hoặc yếu
hơn bình thường?
O 1 2 3 4 5
6) Trong tháng
qua, bao nhiêu
lần bạn phải rặn,
hoặc gắng sức để
bắt đầu tiểu ?
O 1 2 3 4 5
7) Trong tháng
qua, mỗi đêm bạn
Không
O
1 lần 2 lần 3 lần 4 lần 5 lần
phải đi tiểu bao
nhiêu lần, từ lúc
đi ngủ đến lúc
thức đậy vĩnh
viễn
1 2 3 4 5
Tổng cọng điểm từ 7 câu hỏi trên = 0 - 7 điểm: Tình trạng nhẹ , 8 - 19 điểm :
Tình trạng trung bình, 20 - 35 điểm: Rối loạn tiểu tiện nặng.
Bảng điểm trên cũng cho phép theo dõi tiến triển các rối loạn tiểu tiện do bệnh phì
đại tiền liệt tuyến gây ra.
Tỉ lệ số bệnh nhân bị phì đại tiền liệt tuyến có TUBA ở mức độ trung bình hoặc
trầm trọng được ước tính khoảng 8% ở lưá tuổi 60, 15% ở lứa tuổi 70, và 27% ở
lứa tuổi 80.
Tuy nhiên chỉ có 4% dân số tuổi từ 55 đến 74 có giòng nước tiểu yếu hơn
10ml/sec và lượng nước tiểu ứ đọng trong bàng quang sau khi tiểu nhiều hơn
50ml.
Nếu dựa vào kết quả mổ tử thi, khoảng 8% người có tuổi từ 31-50 bị bênh phì đại
tiền liệt tuyến, 50% từ tuổi 51- 60, và hơn 80% những người có tuổi lớn hơn 80.
Các biến chứng thường gặp là: bí tiểu (0,4%- 6% mỗi năm), nhiễm trùng đường
tiểu hoặc nhiễm trùng tiền liệt tuyến. Khi bệnh đã tiến triển nhiều năm, có thể
thấy túi phình ở thành bàng quang (diverticules vésicaux), sạn bàng quang, suy
thận. Tuy nhiên bệnh phì đại tiền liệt tuyến hiếm khi là nguyên nhân gây tử vong,
chỉ gây ảnh hưởng xấu cho phẩm chất cuộc sống hàng ngày là chính.
III- Xét nghiệm cần thiết:
Xét nghiệm cần thiết thay đổi tùy theo mỗi bệnh nhân, những xét nghiệm ban đầu
thường cần :
Rờ qua hậu môn (TR-toucher rectal): cho phép ước đoán độ lớn, độ cứng
và bề mặt gồ ghề hay trơn phẳn.
Siêu âm bàng quang đo lường độ lớn của tiền liệt tuyến và lưộng nước tiểu
ứ đọng sau khi tiểu xong.
Nội soi bàng quang.
Đo lượng kháng nguyên chuyên biệt cuả tiền liệt tuyến (PSA) trong máu để
tìm ung thư tiền liệt tuyến.
Siêu âm qua trực tràng và sinh thiết nếu nghi ngờ khả năng ung thư.
Khảo sát nưóc tiểu và cấy tìm vi trùng (ECBU).
IV- Điều trị:
Sau khi loại bỏ khả năng ung thư , phương hướng điều trị bệnh phì đại tiền liệt
tuyến tùy thuộc nhiều yếu tố.
A- Điều trị nội khoa: Ở bệnh nhân bị phì đại tiền liệt tuyến, không được
dùng những thuốc có chứa anticholinergiques, sympathomimétiques và các dẩn
thể cuả thuốc phiện. Tất cả các nhiễm trùng đường tiểu cần phải được trị liệu bằng
trụ sinh một cách hiệu quả.
1- Trường hợp nhẹ (0-7 điểm theo I-PSS): không cần trị liệu bằng thuốc.
Nhiều nghiên cứu lâm sàng cho thấy khoảng 1/3 bệnh nhân ở giai đoạn nhẹ các
triệu chứng lâm sàng sẽ biến mất, hoặc giảm thiểu không cần trị liệu sau một thời
gian tiến triển. Do đó ở giai đoạn nầy chỉ cần theo dõi điều đặng mỗi năm một
lần bằng khám lâm sàng (bảng điểm quốc tế), rờ qua hậu môn (TR-toucher rectal)
và đo lượng kháng nguyên chuyên biệt cuả tiền liệt tuyến (PSA) trong máu để tìm
ung thư tiền liệt tuyến.
2- Điều trị bằng thuốc: là điều trị đầu tiên được chỉ định cho bệnh phì đại tiền liệt
tuyến. Các thuốc được công nhận có hiệu quả bao gồm:
* alpha bloqueurs: tác dụng giản cơ vùng nối bàng quang và niệu đạo, gây giảm
ứ đọng nước tiểu sau tiểu tiện: terazosin (Hydrin, dysalfa), doxazosin
(Zoxan,Cardura), tamsulosin (Josir, Omix), alfuzosin (UroXatral), Prazosin
(Minipress).
Theo cơ quan thẩm định hiệu quả trị liệu cuả bộ Y tế Pháp, thuốc alpha-bloqueurs
có khả năng giảm thiểu 7-8 điểm theo bảng triệu chứng IPSS và gia tăng cường độ
giòng nước tiểu (Q.max) khoảng 15-40%.
Tác dụng phụ: Hạ huyết áp khi thay đổi vị thế, rối loạn tiêu hoá như buồn nôn, đau
thượng vị, tiêu chảy.
Cần tiếp tục điều trị 3-4 tuần trước khi đánh giá hiệu quả cuả thuốc.
* 5 alpha-reductase inhibiteurs: là men ức chế testosterone trở thành
dihydrotestosterone (DHT) do đó có tác dụng làm nhỏ kích thước tuyến tiền liệt
tuyến khoảng 20% sau 6 tháng điều trị như finasteride (Proscar) và dutasteride
(Avodart). Do đó cần phải được điều trị ít nhất 6 tháng để biết thuốc có tác dụng
tốt hay không.
Theo cơ quan thẩm định hiệu quả trị liệu cuả bộ Y tế Pháp, thuốc 5 alpha-
réductase inhibiteurs có khả năng giảm thiểu 11 điểm theo bảng triệu chứng IPSS
và gia tăng cường độ giòng nước tiểu (Q.max) khoảng 2,3- 5,6 ml/sec.
Tác dụng phụ: giảm tình dục, giảm lượng tinh trùng.
Các nghiên cứu mới đây cho biết dùng kết hợp alpha bloqueurs và 5 alpha-
reductase inhibiteurs có hiệu quả hơn điều trị bằng mỗi thuốc riêng biệt. Điều trị
kết hợp 2 thuốc làm giảm triệu chứng lâm sàng do tiền liệt tuyến trong 67% (39%
nếu chỉ dùng doxazosin, 34% nếu chỉ dùng finasteride).
B- Prostatic stents: Phương pháp điều trị không phải nội khoa, cũng không hẵn
ngoại khoa. Bằng cách đưa vào niệu quản vùng tiền liệt tuyến một stent (giống
như một lò xo nhỏ) để nống rộng đường tiểu.
Phương pháp nầy được áp dụng cho những bệnh nhân bị chống chỉ định đối với
điều trị nội khoa cũng như ngoại khoa.
Ưu điểm cuả phương pháp:
Thủ thuật chỉ cần khoảng 15 phút để hoàn tất, gây mê vùng niệu đạo.
Chảy máu ít trong lúc tiến hành và sau khi hoàn tất.
Bệnh nhân có thể xuất viện cùng ngày hoặc sáng hôm sau.
Nhược điểm cuả phương pháp:
Stent thường gây kích thích và gây đi tiểu nhiểu lần trong một thời gian .
Có thể gây đau và tiểu són (không kiểm soát).
Khi cần lấy ra (1/3 trường hợp), có thể gặp khó khăn.
C- Điều trị phẩu thuật: Với mục đích cắt bỏ một phần hay toàn thể tiền liệt tuyến
phì đại. Dành cho những bệnh nhân ở giai đoạn trầm trọng, với những triệu chứng
như:
Chảy máu đường tiểu.
Gây tổn thương thận.
Thường nhiễm trùng đường tiểu.
Thường bị bí tiểu.
Sạn trong bàng quang.
1- Cắt tuyến bằng nội soi qua đường tiểu-Transurethral resection of the
prostate (TURP):
Được coi là phương pháp mẫu mực, làm chuẩn so sánh hiệu quả cho các phương
pháp phẩu thuật khác, hiện nay được chọn dùng cho 90% tổng só các phẩu thuật
điều trị bệnh phì đại tiền liệt tuyến. Phẩu thuật dành cho những phì đại kích thước
không lớn quá 70g (nếu quá lớn áp dụng phương pháp cắt tuyến qua đường mỗ
bụng), gây mê tổng quát. Phẩu thuật thường không quá 90 phút, sử dụng
resectoscope đưa vào vùng tiền liệt tuyến qua lổ tiểu cuả dương vật.
2- Cắt tuyến bằng laser Holmium nội soi- Holmium laser enucleation of the
prostate (HoLEP):
Phương pháp gần giống với TURP nhưng dùng laser để cắt tuyến và cầm máu, ít
gây chảy máu và bệnh nhân có thể xuất viện 1 ngày sau phẩu thuật.
3- Cắt tuyến qua đường mỗ bụng hoặc vùng hậu môn (Prostatectomie):
Nếu tiền liệt tuyến phì đại lớn quá 70g, cắt tuyến qua đường mỗ bụng hoặc vùng
hậu môn là phương pháp thích nghi.
4- TUIP (transurethral incision of the prostate):
Được chỉ định cho những phình đại có kích thước nhỏ. Một hoặc nhiều vết cắt
được thực hiện ở vùng cổ bàng quang nơi liên kết với ống dẫn tiểu, với mục đích
nới rộng lỗ trống để nước tiểu được thoát dể dàng.
5- TULIP (Transurethral ultrasound-guided laser incision of the prostate): Là
phương pháp tương đối mới, gần giống với TUIP, chỉ khác là vết cắt được thực
hiện bằng laser.
Hậu phẩu:
Sau giải phẩu: Vì vấn đề chảy máu ở vết mổ nên tất cả các phương pháp giải
phẩu đều cần để tại chỗ ống dẫn tiểu ở bàng quang (Foley catheter) với hệ thống
nước vào ra -continuous bladder irrigation (CBI)- để rữa bàng quang và tránh máu
đóng cục, cho phép bàng quang nghĩ ngơi. Bệnh nhân cần uống nhiều nước
(khoảng 2 lít/ngày), đôi khi cần phòng ngừa nhiễm trùng đường tiểu bằng trụ sinh.
Sau khi xuất viện:
Bệnh nhân xuất viện sớm hay trể tùy theo phương pháp giải phẩu, và cần được
nghĩ ngơi một thời gian trước khi trở lại hoạt động bình thường.
Trong thời gian nghĩ ngơi, bệnh nhân nên:
Tránh khuân vác nặng, lái xe, điều khiển các máy cơ khí.
Uống nhiều nước.
Xáo trộn chức năng hậu phẩu thường gặp:
Chảy máu thường xảy ra trong thời gian ngắn sau khi mổ, do gắng sức hoặc
công việ làm.
Trong thời gian ngắn hạn: tiểu tiện thường, tiểu bón.
Biến chứng thường gặp : Tiểu són, tinh khí chạy ngược về bàng quang (không
thể có con).
D- Trị liệu với can thiệp tối thiểu (Minimally Invasive Treatment):
Bao gồm những phẩu thuật mới, áp dụng những phương tiện tối tân nhất hiện nay.
Ưu điểm: It đau, bệnh nhân bình phục sớm, ít tốn kém, chỉ cần gây mê cục bộ.
Thường dùng nhiệt độ để đốt hủy tuyến, áp dụng điều trị những phì đại có kích
thước nhỏ. Nhiều kỹ thuật khác nhau do khác nhau ở nguồn phát nhiệt, cách phát
nhiệt và số lần cần thiết để trị bệnh.
Có thể kể:
a- Kỹ thuật dùng laser như PVP (Photosélective Vaporisation de la Prostate),
HoLAP (Holium Laser Ablation de la Prostate).
b- Kỹ thuật dùng sóng ngắn (micro-ondes) như TMTU (Thermothérapie par
microondes transurethrals).
c- Kỹ thuật dùng sóng radio như TUNA (Transurral needle ablation), la
thermothérapie par radiofréquence.
V- Kết luận:
Bệnh phì đại tiền liệt tuyến là bệnh lành tính, rất phổ thông, gây khó khăn thoát
tiểu từ bàng quang và có thể làm xáo trộn trầm trọng cuộc sống hàng ngày cuả
bệnh nhân.
Sau khi định bệnh và loại bỏ khả năng ác tính, phương hướng điều trị dựa vào mức
độ ảnh hưởng cuả rối loạn chức năng tiểu tiện đối với cuộc sống hàng ngày (xem
bảng điểm IPSS).
Nếu nhẹ, theo dõi bệnh hàng năm dựa vào lâm sàng và xét nghiệm thích nghi.
Khi cần điều trị, nội khoa là điều trị đầu tiên, dựa vào thuốc alpha bloqueurs và 5
alpha reductase inhibiteurs, dùng riêng rẽ hoặc kết hợp 2 thuốc.
Nếu điều trị nội khoa thất bại, phẩu thuật nội soi TURP hiện nay được áp dụng cho
90% trường hợp phì đại tuyến không quá 70g. Các phì đại lớn hơn 70g cần phẩu
thuật mỗ vùng suprapubic hoặc retropubic.
Các phương pháp phẩu thuật khác được áp dụng cho các phì đại kích thước nhỏ và
tùy phương tiện thiết bị, khả năng chuyên nghiệp.