Maladies oculaires - part 1 potx
Bạn đang xem bản rút gọn của tài liệu. Xem và tải ngay bản đầy đủ của tài liệu tại đây (901.24 KB, 44 trang )
Accueil | Photothèque | Annonces | Art | Histoire | Liens | Vue | Maladies | Chirurgie | Homepage |
Nous écrire
Maladies oculaires
Rev 08-12-2007
1 . CORPS FLOTTANTS
(Syn.: Myodésopsies, mouches volantes).
Les corps flottants sont dus à la présence anormale d'opacités de densité et de
morphologie variables dans le vitré (voir "Anatomie du globe oculaire").
Dans certaines conditions d'éclairage, leur ombre se projette sur la rétine et leur image se
superpose à celle des objets regardés. Ces artefacts sont toujours mobiles ; ils se
déplacent dans le champ de vision avec un certain retard lors des mouvements du globe
oculaire (comme le fait un dépôt dans une bouteille qu'on agite).
Assez fréquemment rencontrés, ces corps flottants ne revê
tent pas de valeur pathologique
lorsqu'ils sont peu nombreux ; aucun traitement médical ne peut les faire disparaître.
Cependant, leur apparition brutale ou leur augmentation en nombre doivent attirer
l'attention, notamment si le phénomène s'accompagne d'é
clairs lumineux. Dans ce cas, un
examen du fond d'oeil par un médecin ophtalmologiste doit être réalisé dans les plus
brefs délais. Ces corps flottants peuvent en effet être la conséquence d'une hémorragie
intra
-
oculaire et/ou d'une déchirure de rétine. Cette dernière peut être à l'origine d'une
complication grave, le décollement de la rétine (voir "Décollement de la rétine").
2 . D
É
COLLEMENT DE LA R
É
TINE
Corps flottants
Décollement de rétine
Glaucome
Dégénérescence maculaire
Cataracte
Diabète et rétine
Rétinopathie pigmentaire
Uvéite antérieure
Choroïdite
Voir un image d'un soulèvement de la rétine
Le décollement de la rétine est une affection oculaire grave. Il est dû à la séparation de la
rétine des membranes plus externes du globe oculaire avec lesquelles elle est
normalement en contact intime.
1) Décollement de la rétine "vitréogène"
:
Il est rarement la conséquence directe d'un traumatisme du globe oculaire, avec ou sans
plaie de ce dernier.
Le plus souvent, il se produit en l'absence de traumatisme, avec deux facteurs
prédisposants :
-
la myopie
-
le fait d'avoir été opéré de la cataracte.
Le décollement de la rétine est toujours entraîné par la présence d'une déhiscence de la
rétine ; cette dernière peut être de taille variable, allant du simple petit trou à la déchirure
géante. Cette lésion se produit le plus souvent au sein d'une zone de rétine périphérique
fragilisée par la présence d'anomalies préexistantes appelé
es "palissades" (amincissement
ou mauvaise vascularisation).
Sous l'influence de tractions du vitré (voir "Anatomie du globe oculaire"), lors de la
survenue d'un décollement de celui
-
ci, ces zones rétiniennes fragilisées peuvent se
déchirer ou se trouer. Une brèche est ainsi créée, par laquelle le liquide contenu derrière
le vitré va s'infiltrer et décoller la rétine de proche en proche, entraînant ainsi une
amputation du champ visuel rapide et de plus en plus importante. Cette déchirure
s'accompagne souvent d'éclairs lumineux, visibles même en plein jour.
La
prévention
du décollement de la rétine consiste à rechercher au sein des populations
à
risque, lors d'un examen de routine chez le médecin ophtalmologiste, toute lésion
rétinienne susceptible d'entraîner une déchirure, même en l'absence de signes d'appel
(mouches volantes, éclairs). La découverte de ce type de lésion permet ainsi de traiter
préventivement la rétine malade par photocoagulation au
LASER
.
Le
traitement
de ce décollement de la rétine, une fois constitué, est obligatoirement
chirurgical
.
2) Décollement de la rétine "médical"
:
Le décollement de la rétine peut parfois être secondaire à une affection intra
-oculaire
autre qu'une déhiscence (trou ou déchirure de rétine). Il s'agit en particulier de
soulèvements rétiniens tels qu'on en rencontre dans certaines inflammations intra
-
oculaires graves (voir "Uvéites") ou symptomatiques de la présence d'une lésion sous
-
jacente b
é
nigne (angiome, par ex.) ou maligne (cancer, primitif ou m
é
tastatique).
3 . GLAUCOME
Pour tout savoir sur les glaucomes, visitez le Comit
é de Lutte contre le Glaucome
(CLG)
Il s'agit d'une maladie oculaire grave, se traduisant de façon quasi constante par une
élévation de la pression intra
-
oculaire, pouvant revêtir deux formes essentielles :
-
le glaucome par fermeture de l'angle (G.F.A.), d'évolution aiguë
-
le glaucome à angle ouvert (G.A.O.), d'évolution lente, pratiquement asymptômatique.
1) Le glaucome par fermeture de l'angle (G.F.A.)
Autrefois appelé Glaucome Aigu, c'est une complication brutale d'une anomalie
anatomique préexistante et jusque là muette.
La crise de glaucome par fermeture de l'angle ne peut survenir que chez un sujet
présentant une anomalie de l'angle irido
-cornéen (voir "Anatomie du globe oculaire") :
celui
-ci est étroit. Sous l'influence de facteurs variables, cet angle I C. étroit se ferme,
empêchant ainsi l'écoulement de l'Humeur Aqueuse vers les espaces extra
-oculaires. La
sécrétion de l'humeur aqueuse étant constante, il s'ensuit une
élévation rapide
et
irréductible de la
pression
intra
-
oculaire. En quelques heures la douleur est intolérable,
et la vision s'effondre.
Le traitement de la crise de G.F.A. est une urgence :
- médicale, afin de faire baisser la pression intra-oculaire le plus rapidement possible
- puis chirurgicale : iridectomie périphérique par LASER, ou au boc opératoire. Cette
intervention met le patient à l'abri d'une récidive.
L'anomalie de l'angle I.
-C. étant le plus souvent bilatérale, le traitement chirurgical sera
appliqué à l'autre oeil de façon préventive.
2) Le glaucome à Angle Ouvert (G.A.O.)
Autrefois appelé Glaucome Chronique, c'est une affection oculaire d'autant plus grave
qu'elle est d'
é
volution lente et pratiquement sans signes d'appel.
Le glaucome à Angle Ouvert est la
cause de cécité la plus fréquente
dans les pays
développés après le diabète.
La maladie est due à une gêne à l'évacuation de l'humeur aqueuse vers les espaces extra
-
oculaires. Dans ce cas, l'angle irido
-
cornéen est d'ouverture normale, mais le "filtre" au
travers duquel l'humeur aqueuse doit passer pour s'évacuer de l'oeil est de mauvaise
qualité. Par voie de conséquence, la pression intra
-
oculaire tend à s'élever pour forcer ce
"barrage", entraînant des lésions irréversibles du Nerf Optique. Celui
-
ci s'altère à son
origine, la papille optique (voir "Anatomie du globe oculaire") ; ce qui se traduit par des
altérations du Champ Visuel et une perte de vision progressive.
Le dépistage de la maladie par la mesure systématique de la pression intra
-
oculaire et
l'examen minutieux de la papille optique (= "prise électrique" du nerf optique) lors des
consultations chez l'ophtalmologiste, permet un diagnostic précoce de l'affection et la
mise en oeuvre de son traitement sans délai.
Le traitement du Glaucome à Angle Large est soit médical (collyres) soit chirurgical,
selon la gravité de l'affection et son degré d'évolutivité.
4 . DÉ GÉ NÉ RESCENCE MACULAIRE
La dégénérescence maculaire est une affection touchant plus volontiers le sujet âgé,
entraînant une perte progressive et définitive de la vision centrale.
Maladie génétiquement transmissible, mais aussi déclenchée par certaines erreurs
d'hygiène de vie (essentiellement tabagisme et surpoids), elle est responsable d'un
nombre croissant de cas de malvision, proportionnel à l'augmentation de l'espérance de
vie.
Touchant sélectivement la région maculaire, c'est à dire la zone de rétine utilisée pour
voir les objets fixés par l'oeil (= pour regarder), cette dégénérescence des cellules
visuelles rétiniennes se traduit par une gène visuelle plus ou moins perceptible au début.
Peu à peu, la lésion augmente de taille, créant une zone aveugle (scotome). La vision de
près (en particulier la lecture) devient rapidement très pénible, voire impossible.
L'examen du fond d'oeil confirme le diagnostic. L'angiographie en fluorescence du fond
d'oeil, couplée au scanner microscopique de la rétine ("O.C.T.") permettent de définir la
stratégie du traitement, et aussi de rechercher la présence de signes précurseurs à l'autre
oeil.
Il peut s'agir d'une forme atrophique d'évolution lente. Mais il peut parfois s'agir d'une
forme "n
é
ovascularis
é
e" : dans ce cas, l'angiographie met en
é
vidence des vaisseaux
anormaux se développant rapidement sous la rétine ; la fragilité de ces vaisseaux entraî
ne
leur rupture, responsable d'hémorragies aux conséquences graves.
La photocoagulation de ces néovaisseaux par le LASER, ou leur traitement par des
injections intra
-vitréennes, permettent assez souvent de les faire régresser, ralentissant
l'évolution de la maladie.
5 . CATARACTE
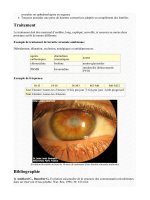
Voir une cataracte
Elle se caractérise par une opacification du cristallin entraînant une baisse de vue.
D'évolution généralement lentement progressive, elle est la cause d'une baisse de vision
de plus en plus gênante. Au début, le sujet est gêné par une sensibilité anormale à la
lumière (photophobie), surtout marquée sous forte lumière (éblouissement au soleil, ou
lors de la conduite de nuit). Progressivement, la baisse de vision devient de plus en plus
pénible et entrave les gestes les plus courants de la vie, ce qui entraîne l'indication d'une
intervention chirurgicale.
Il existe plusieurs types de cataracte :
-
Cataracte du sujet âgé, la plus fréquente, due au vieillissement du cristallin.
-
Cataracte congénitale, affection familiale, dont la découverte pré
coce chez le tout jeune
enfant fera porter l'indication d'une intervention chirurgicale plus ou moins rapide selon
l'importance de l'opacité du cristallin et du handicap visuel.
-
Cataracte traumatique, d'évolution le plus souvent rapide.
-
Cataracte secondaire à des affections graves de l'oeil (uvéites anciennes, décollement
de la rétine ancien, diabète négligé).
L'intervention chirurgicale est le seul traitement possible.
Le cristallin est constitué d'un noyau contenant des cellules transparentes, entouré
par une
enveloppe également transparente, la capsule.
L'intervention consiste à enlever le noyau du cristallin opacifié soit par extraction simple
(sans fragmentation du noyau), soit le plus souvent par phako
-émulsification : le noyau
est fragmenté sous l'action d'une sonde aspirante vibrant à une fréquence ultrasonique,
introduite dans l'oeil). L'avantage de cette derni
è
re technique est de ne pratiquer qu'une
ouverture limitée du globe oculaire (environ 3 mm) et d'obtenir une récupération visuelle
plus rapide.
L'absence de cristallin (aphaquie), entraînant l'apparition d'un défaut optique
(hypermétropie très forte), on la corrige en introduisant dans l'oeil, en fin d'intervention
de cataracte, une petite lentille (implant) dont la puissance est calculée en fonction de
certains paramètres. Il est aussi possible de corriger ainsi de fortes amétropies (myopie
ou hypermétropie) par ce procédé.
Dans les rares cas où l'implant n'a pu être mis en place dans l'oeil (contre
-indications
mé
dicales ou chirurgicales), la correction de l'aphaquie se fera par le port d'une lentille de
contact ou par lunettes.
L'intervention de cataracte se déroule généralement sous anesthésie locale, ce qui permet
au malade de rentrer chez lui le soir même ou le lendemain. Les suites opé
ratoires sont le
plus souvent simples grâce à un traitement local, mais des pré
cautions s'imposent : pas de
choc ni de pression sur le globe oculaire. La vision est rapidement meilleure, mais il faut
presque un mois pour récupérer une vision définitive.
Bien que la chirurgie de la cataracte soit à l'heure actuelle un geste de chirurgie courante
(environ 500 000 patients y ont eu recours en France en 2006), elle n'est pas exempte de
complications ; dans 1 à 5 % des cas, on peut déplorer des complications inflammatoires,
infectieuses ou hémorragiques.
6 . DIABÈTE ET RÉ TINE
Le diabète est l'
une des causes les plus fréquentes de cécité
.
La maladie diabétique entraîne l'apparition de lésions de la rétine que l'on regroupe sous
le terme de "Rétinopathie diabétique". Complication grave du diabète, elle est la cause
d'une baisse de vision progressive ; elle survient le plus souvent après plusieurs années
d'évolution du diabète ; sa gravité n'est pas toujours proportionnelle à la celle du diabète.
Elle est caractérisée par des lésions touchant essentiellement les capillaires rétiniens.
Ceux
-
ci peuvent présenter des anomalies bien visibles à l'examen du fond d'oeil :
dilatations de leur paroi (microanévrismes), microruptures (entraînant des hémorragies
qui se résorbent peu à peu pour laisser place à des exsudats), perméabilité anormale qui
est à l'origine d'oedème rétinien.
C'est l'angiographie en fluorescence, examen de routine quotidienne, qui permet de
visualiser toutes ces lésions ; elle montre en outre la présence de zones de rétine exclues
de la circulation à la suite de l'oblitération (obstruction) de capillaires. Elle permet
également de déceler la présence de néovaisseaux. Son but est de guider le traitement par
LASER.
L'évolution de ces lésions se fait le plus souvent sans bruit au début, car elles épargnent
la partie centrale de la rétine. La vision ne commence à diminuer que lorsque la macula
est elle
-
même atteinte, alors que la maladie évolue déjà silencieusement depuis
longtemps. C'est dire l'intérêt de réaliser des bilans systématiques annuels, à la recherche
de lésions insoupçonnées par le malade.
Le traitement de la rétinopathie diabétique passe obligatoirement par un régime
alimentaire discipliné et un traitement général scrupuleusement suivi et régulièrement
surveillé. Selon le degré d'évolution, l'ophtalmologiste peut être amené à proposer un
traitement complémentaire par photocoagulation des lésions rétiniennes au LASER.
7 . RÉ TINOPATHIE PIGMENTAIRE
Improprement appelée "Rétinite Pigmentaire", il s'agit d'une affection héréditaire grave,
qui ne touche généralement que quelques individus d'une même famille.
Son apparition clinique se fait le plus souvent entre la dixième et la vingtième anné
e de la
vie.
La maladie se caractérise par une baisse de vision bilatérale très lentement progressive,
surtout marquée sous faible éclairage (héméralopie) en phase de début. Peu à peu, la
vision s'amenuise et le sujet porteur de l'affection éprouve de plus en plus de difficulté à
la lecture ; en fin d'évolution celle
-ci devient impossible en raison d'une amputation de
tout le champ visuel central (scotome central).
Le traitement médical est hélas strictement impuissant.
Mais le recours aux aides visuelles (loupes éclairantes, systèmes grossissants
électroniques grâce auxquels le sujet handicapé peut lire un texte sur un écran de
télévision), constitue un précieux moyen qui permet au porteur de l'affection d'avoir une
vie de relation quasi
-normale pendant un temps relativement long.
8 . UVÉ ITE ANTÉ RIEURE
(Syn.: Irido
-
cyclite, Iritis)
On désigne sous ce terme une inflammation de la partie antérieure du globe oculaire (iris
et corps ciliaire), pouvant revêtir des tableaux cliniques variables en intensité et dé
pendre
de causes extr
ê
mement diverses.
L'affection est caractộrisộe par l'apparition d'une rougeur de l'oeil accompagnộe d'une
douleur du globe oculaire (celle
-
ci augmente la pression et lors des mouvements du
globe). Rapidement, le malade ressent une baisse de la vision.
Il faut bien se garder de penser qu'il s'agit d'une simple conjonctivite, bien que les signes
de dộbut puissent parfois faire ộvoquer cette affection. Les irido
-
cyclites s'accompagnent
en effet rapidement de complications intra
-
oculaires graves (synộchies, glaucome
secondaire) qui peuvent compromettre la vision de faỗon dộfinitive si le traitement n'est
pas mis en oeuvre rapidement.
Le traitement est bipolaire :
-
traitement symptomatique en premier lieu pour obtenir une sộdation des signes et ộ
viter
l'apparition des complications,
- recherche de la cause de l'affection qui peut ờtre longue et nộcessiter une
hospitalisation de quelques jours dans un service spộcialisộ. Les causes sont nombreuses
et variộes (de la simple affection dentaire ou O.R.L., des maladies gộnộrales rares et de
diagnostic difficile), et il est essentiel de les rechercher afin de pouvoir traiter la maladie
son origine.
9 . CHOROẽDITE
(Syn.: Uvộite postộrieure)
On dộsigne sous ce terme une inflammation de la partie postộrieure du globe oculaire
(choroùde), pouvant revờtir des tableaux cliniques variables en intensitộ et dộpendre de
causes extrờmement diverses.
L'affection est caractộrisộe par l'apparition d'une vue trouble et de mouches volantes
donnant une impression de brouillard ; la baisse de l'acuitộ visuelle alerte rapidement le
malade qui doit rapidement consulter un ophtalmologiste.
Comme dans le cas des uvộites antộrieures, les causes des choroùdites peuvent ờtre
variộes et les consộquences dramatiques sur le plan visuel. Citons en particulier la
TOXOPLASMOSE, maladie parasitaire qui peut dộterminer chez le foetus, en cas de
contamination par la mốre pendant la grossesse, une lộsion chorio
-rộ
tinienne responsable
de cộcitộ centrale dộfinitive.
Le traitement est bipolaire :
-
traitement symptomatique en premier lieu pour obtenir une sộdation des signes et ộ
viter
l'apparition de complications,
- recherche de la cause de l'affection qui peut être longue et nécessiter une
hospitalisation de quelques jours dans un service spécialisé. Les causes sont nombreuses
et variées (de la simple affection dentaire ou O.R.L., à des maladies générales rares et de
diagnostic difficile), et il est essentiel de les rechercher afin de pouvoir traiter la maladie
à son origine.
Accueil | Photothèque | Annonces | Art | Histoire | Liens | Vue |
Maladies
| Chirurgie | Homepage |
Nous écrire
Comment mettre des gouttes dans les yeux
Rev 22-08-2004
jmm
Instillation d'un collyre
Mettre un collyre dans un oeil
Toutes les gouttes qui servent à soigner les yeux sont des
collyres
, du grec kollurion (onguent). Ce
n'est jamais un traitement anodin, donc il ne faut utiliser que les collyres qui ont été prescrits pour
son cas par l'ophtalmologiste.
Avant
de mettre un collyre dans un oeil, il faut prendre quelques précautions:
vérifier qu'il n'y ait pas eu d'erreur de délivrance du flacon, et que, par exemple, un flacon
d'Atropine à 0,3% ou 0,5% ne soit pas à 1%, ce qui est très important pour les enfants
vérifier qu'on se trompe pas de flacon et qu'il ne soit pas périmé
vérifier qu'il ne soit pas ouvert depuis plus de 15 jours (ou 28 jours pour certains)
bien se laver les mains
L'instillation
se fait simplement, il faut:
incliner un peu la tête vers l'arrière
tirer doucement la paupière inférieure
mettre une goutte dans la rigole conjonctivale
ne pas toucher l'oeil pour ne pas contaminer le flacon
ne pas hésiter à en mettre une seconde si on n'est pas sûr que la première ait été bien mise
Apr
è
s
le traitement, ne pas oublier de:
bien refermer le flacon ou bien jeter l'unidose
mettre le flacon à l'abri de la lumière et hors de portée des enfants
Une autre technique
consiste à :
s'allonger tranquillement
fermer les yeux
mettre une ou deux gouttes dans l'angle interne de l'oeil
ouvrir les yeux pour que la goutte se répartisse sur la cornée
attendre quelques instants avant de se relever
démonstration:
Instillation des gouttes en position allongée
A savoir
=>
Les flacons qui ont un
bouchon rouge
servent à dilater la pupille (mydriase). Ceux qui ont un
bouchon bleu
servent, au contraire, à contracter la pupille (myosis).
=>
Quand on met de l'
Atropine
dans les yeux des enfants, il est conseillé d'appuyer avec l'index
pendant une ou deux minutes sur l'angle interne de l'oeil, pourqu'il n'y ait pas d'absorption du
médicament dans le canal lacrymo-nasal. Cela évitera ainsi la diffusion du produit dans l'organisme,
avec ses effets secondaires (accélération du coeur, excitation psychomotrice, sécheresse buccale ).
=>
Il ne faut jamais instiller de
collyres anesthésiques
(Novésine, Cébésine, etc.) car ce ne sont que
des produits destinés à l'examen ophtalmologique, et jamais des traitements. Cela peut aboutir à la
perte de l'oeil.
=>
Il ne faut jamais utiliser de collyres contenant un
corticoïde
sans prescription de l'ophtalmo (par
exemple Chibrocadron, Maxidrol, Bacicoline, etc.). Un traitement inadapté peut, en effet, entraîner
ou favoriser un herpès oculaire, un glaucome, une cataracte ou une infection.
=>
Quand un oeil est rouge et/ou douloureux, il convient de consulter un ophtalmologiste qui
prendra toujours le patient en urgence dans la journé
e. Utiliser des gouttes au hasard, sans diagnostic,
conduit à des situations parfois catastrophiques qui engagent la responsabilité des professionnels.
Merci à Isabelle
Accueil | Photothèque | Annonces | Art | Histoire | Liens | Vue |
Maladies
| Chirurgie | Homepage |
Nous écrire
Traumatismes de l'oeil
14
-
08
-
2002
jmm
1) Généralité
Les traumatismes de l'oeil
sont des
pathologies très fréquentes
en consultation
d'ophtalmologie. Leur
gravité
est très variable, et seul un examen attentif peut noter les
différentes parties de l'oeil atteintes par le traumatisme. Une absence de douleur n'est pas
un critère de bénignité.
En France
on a remarqué une importante
diminution des plaies graves
perforantes de
l'oeil, depuis que les
pare
-
brises des voitures
sont devenus feuilleté
s, car ils n'explosent
plus dans le visage des automobilistes. Une perforation des deux yeux était fréquente il y
a 20 ans. Un autre élément qui est responsable de l'amélioration de la sécurité oculaire,
c'est la meilleure
protection des travailleurs
(industries métalliques, travail du bois ).
Il s'agit là d'un progrès important qui a beaucoup limité les accidents.
Il reste tout de même les
activités sportives
qui peuvent donner des lésions oculaires
variées (tennis, squash, rugby, ).
Il persiste aussi malgré tout une
dangerosité
de certains jouets d'enfants (pistolet à billes
,
arc ), des outils de jardinages (débrousailleuses, tondeuses), de tout ce qui est présent
dans l'
environnement
(bouchon de champagne, fil de fer, branche d'arbre, ongle du
nouveau
-né ).
Nous ne ferons qu'
évoquer ce vaste chapitre, en citant des personnages célèbres qui ont
subi des traumatismes oculaires graves, de l'amiral Nelson
à Louis Braille ou Léon
Gambetta
.
2) Contusions
Il s'agit d'un
choc
sur l'oeil, sans qu'il y ait de plaie.
Le diagnostic est le plus souvent facile, le patient décrivant les circonstances de
survenue. Si le traumatisme est léger il ferme les yeux et ne se plaint pas trop.
Les plus
bénins
de ces traumatismes sont dus à un coup de doigt, ou à un choc léger.
L'examen met en évidence un segment antérieur normal avec une pupille réactive et peu
ou pas de photophobie. On remarque souvent une
hémorragie sous
-
conjonctivale
bénigne, comme ci
-
dessous, qui disparaîtra spontanément. La pression intra
-
oculaire est
normale, ainsi que le fond d'oeil. Devant ces cas peu graves, un traitement local simple
est parfois prescrit (anti
-
inflammatoire et/ou antiseptique).
L'importance d'un
bon examen ophtalmologique
est primordiale car parfois les patients
ne décrivent pas les circonstances réelles de l'accident et
mentent
pour ne pas accâbler
un proche par exemple.
L'examen d'un oeil traumatisé
doit donc toujours se faire avec
précautions
, surtout s'il
y a un oedème palpébral. L'ouverture des paupiè
res doit se faire tout doucement car on ne
sait pas s'il n'y a pas de plaie perforante du globe. En cas de
manoeuvre inadéquate
des
paupières, on peut assister à l'
expulsion du cristallin
par la plaie, parfois suivi par le
vitré et la rétine. Il ne restera alors plus qu'à prévoir une
éviscération
ou une
énucléation
.
Hémorragie sous-conjonctivale
jmm
Les plus graves
de ces contusions sont dues à un
traumatisme violent
par balle de petit
diamètre (tennis ou squash), club de golf, pistolet à billes, carabine à plomb, ou bouchon
de champagne (dramatique).
La
douleur
est nettement plus importante que précédemment, parfois accompagnée de
nausées
et/ou de
vomissement
. Le patient a parfois du mal à se tenir debout, est pâ
le et il
est souvent difficile à examiner.
On note tout de suite une
rougeur oculaire importante
et souvent du sang dans la
chambre antérieure, un
hyphéma
. On fait un bilan lésionnel complet pour ne pas laisser
passer une lésion cachée (rupture de la sclère en arrière, perforation minime) et on
contrôle la
pression intra
-
oculaire
, souvent élevée au delà de 25 ou 30mmHg. Il faut
hospitaliser ces accidentés pour un traitement et une surveillance régulière de la pression
intra
-oculaire et des lésions.
Niveau liquide: Hyphéma
Contusion grave de l'oeil
L'hématocornée
est une complication grave. Le sang pénètre dans la cornée qui devient
opaque, avec une vision quasi nulle. L'hématocornée survient assez rapidement après le
traumatisme. Les produits de dégradation des globules rouges pénètrent dans le stroma
cornéen à cause de
l'hyperpression
qui règne dans la chambre antérieure.
L'
évolution
est souvent longue et la récupération de l'acuité visuelle est variable. Le
traitement médical de l'hypertonie est donc primordial. On est parfois amené à
traiter
chirurgicalement
l'hématocornée si au bout d'une semaine le tableau ne s'améliore pas
du tout (lavage, ablation des caillots). Cela peut même aboutir à une kératoplastie, avec
tous les risques que cela comporte.
Hématocornée
Le
pronostic
de ces contusions se trouve souvent au niveau du
fond d'oeil
car des
l
é
sions r
é
tiniennes
sont souvent associ
é
es (contusion du p
ô
le post
é
rieur, oed
è
me de
Berlin, décollement de rétine). Le bilan lésionnel comprend une
échographie
quand la
rétine n'est pas visible, éventuellement une
angiographie
pour déceler un oedème
maculaire. Des examens plus précis encore permettent un suivi remarquable, comme
l'
OCT
(Optical Coherence Tomography).
Des
lésions de la membrane de Bruch
peuvent survenir au niveau du fond d'oeil. On
décrit des lignes concentriques par rapport à la papille, souvent accompagnées
d'hémorragies rétiniennes. Le plus grand risque étant le développement de
néovaisseaux
à ce niveau, il faut prévenir le patient de consulter en urgence s'il voit des déformations
des images (
métamorphopsies
).
Une cataracte traumatique
peut s'ajouter au tableau et nécessiter une intervention dans
les suites. Une hémorragie du vitré peut compliquer l'examen optique de la rétine.
3) Plaies non perforantes
Les corps étrangers cornées
sont quotidiens pour l'ophtalmologiste, le plus fréquent
étant la
limaille
reç
ue lors d'une utilisation, sans protection oculaire, d'une meule. Parfois
le seul fait de passer dans l'atelier à côté de collè
gues qui meulent, suffit pour recevoir un
tel corps étranger.
Ils sont très douloureux et le patient ne dort pas la nuit s'il ne l'a pas fait enlever.
Le
diagnostic
est
facile
car le corps étranger cornéen est visible à la lampe à fente, plant
é
dans la cornée. Il rouille très vite, en quelques heures. Il faut donc l'enlever sans trop
tarder car la rouille irrite le segment antérieur et peut entraîner un
oedème localisé de la
cornée
. Si le corps étranger est petit, le patient parfois peut le supporter et ne le faire
enlever qu'au bout de quelques jours. L'ablation est facilitée car le morceau de fer et la
rouille ont formé un agglomérat facile à retirer. Si le grain est incrusté au niveau du
limbe
, l'extraction va être un peu plus délicate car cette zone est très sensible et
douloureuse.
L'ophtalmologiste utilise pour l'ablation des
aiguilles à usage unique
ou bien des
instruments
stérilisables. Un traitement antiseptique est prescrit quelques jours par la
suite, parfois associé à un pansement oculaire occlusif.
Grain de meule cornéen (en bas à droite)
jmm
De nombreux
autres corps étrangers,
non métalliques, peuvent être retirés de la cornée
(poils de chenille
, morceau végétal ).
Les plaies non perforantes
sans corps étranger
représentent les ulcères de cornée
traumatiques. Le plus typique est le coup d'ongle du jeune enfant porté par sa mère. Elle
reçoit le doigt de l'enfant dans l'oeil, ressentant une vive douleur qui l'amène à consulter.
Vaste ulcère cornéen
Mise en évidence avec la fluorescéine
Le
diagnostic
est fait à la lampe à fente, grâce à une goutte de fluorescéine qui met bien
en évidence un
ulcère
aux bords irréguliers, superficiel, plus ou moins étendu sur la
cornée. La photophobie et les céphalées sont importantes et l'examen parfois un peu
difficile. L'ophtalmologiste instille une goutte d'anesthésique cornéen pour pouvoir
examiner l'oeil. On ne prescrit jamais d'anesthésique à un patient qui a un oeil
douloureux car il y a un risque de lésions gravissime, correspondant à une kératite neuro
-
paralytique.
Le
traitement
comprend un
collyre
antibiotique et/ou cicatrisant, avec un
pansement
oculaire d'au moins 24heures pour que l'épithélium cornéen puisse cicatriser sans être
irrité par les battements des paupières. Il est conseillé de mettre 2 rondelles oculaires
l'une sur l'autre pour que le volume soit assez important, et de les appliquer serrées sur
l'oeil avec le sparadrap.
4) Plaie perforantes
Les plaies oculaires avec perforation
de l'oeil sont
graves
et doivent être
diagnostiquées, puis prises en charge dans un service spécialisé d'ophtalmologie.
L'
interrogatoire
est primordial, bien qu'il faille s'en mé
fier comme on l'a vu. Si le patient
dit que l'accident est arrivé lors de l'utilisation d'une
débrousailleuse
, d'un marteau sur
un
burin
, on craint beaucoup la plaie perforante. Les
explosions
sont aussi très
dangereuses pour les yeux.
La
douleur
n'est pas un signe fonctionnel constant, donc il faut se méfier. Les patients
croient souvent que la douleur est proportionnelle à la gravité du traumatisme, ce qui est
faux. Un ulcère par coup d'ongle n'est pas grave mais est très douloureux, alors qu'une
perforation par fil de fer n'est que peu ou pas douloureux, mais est g
é
n
é
ralement grave.
Plaie perforante de l'oeil (morceau de bois)
L'examen
est souvent évident, avec une pupille déformée et une hernie d'iris hors de la
cornée, quand ce n'est pas du vitré ou de la rétine. Devant une lésion cornéenne minime
on recherche une
perforation
en instillant une goutte de fluorescéine. En lumière bleu
cobalt on regarde s'il y a sortie de l'humeur aqueuse qui dilue la fluo, c'est
le signe de
Seidel
. Perforation ne veut pas dire obligatoirement opération, mais bilan complet et
surveillance++
Un pupille qui n'est pas ronde
signe souvent une altération du segment antérieur et doit
faire craindre des lésions importantes.
Le
traitement
est la plupart du temps chirurgical. Il faut donc maintenir le patient à
jeun,
vérifier sa
vaccination
anti-tétanique et l'adresser au service d'ophtalmologie qui
l'opèrera.
Le plus grand risque
est peut-être de ne pas diagnostiquer une plaie oculaire. Cela peut
arriver chez les
polytraumatisés
qui présentent des fractures multiples et pour lesquels
on a remarqué une plaie de la paupière supérieure qui ne paraît pas grave, eu égard aux
autres lésions. Il faut absolument qu'un ophtalmologiste fasse le bilan oculaire, car on se
rend compte parfois que le morceau de verre a bien blesssé la paupière, ce qui n'est pas
grave, mais est aussi pass
é à
travers et
est all
é
perforer
le globe oculaire en dessous.
Plaie oculaire sévère et contuse
Le bilan précis
doit rechercher des plaies en arrière de la cornée, même si le segment
antérieur est normal. Ainsi on peut déceler une
plaie sclérale
comme sur l'image ci
-
dessous, avec parfois l'émergence de vitré par la plaie. Quand on voit la rétine expulsée
par la plaie, on peut dire que l'oeil est
perdu
. Il faudra tout de même bien l'opérer pour
éviter qu'une inflammation gravissime ne touche l'autre oeil sain. C'est la redoutable
ophtalmie sympathique
qu'on ne voit plus, heureusement, quand le patient est pris en
charge.
La découverte de ces plaies sclérales n'est pas toujours aisée car elles se cachent parfois
sous la conjonctive
. L'oeil est très rouge, la conjonctive hémorragique et la personne
parfois agitée, ce qui rend l'examen difficile, mais il ne faut pas passer à côté de ces
lésions.
Plaie sclérale évidente
Les plaies perforantes
peuvent être dues à la
projection de corps étrangers
. Cela n'a
rien à voir avec le grain de meule. Il s'agit ici de morceaux (métallique souvent) qui
traversent la cornée et vont se loger dans l'oeil ou même derrière l'oeil, dans l'orbite. La
photo suivante montre un morceau métallique planté dans le cristallin qui s'est cataracté
aussitôt. Le seul fait de toucher le cristallin sufffit à le rendre opaque. Il faudra donc
op
é
rer le bless
é
de
cataracte
car il n'y voit rien de cet oeil.
Corps étranger rmétallique intra-oculaire planté dans le cristallin
Ceci explique qu'il faille toujours faire une
radio
du crâne face, profil et Blondeau à la
recherche de corps étranger intra
-
oculaire (ceio). On a parfois des surprises. Sur la radio
de dessous on voit très bien un corps étranger métallique radio
-
visible au niveau de
l'orbite gauche. Ne pas diagnostiquer un ceio peut aboutir à des complications plus ou
moins sévères (sidérose, chalcose, perte de l'oeil).
La sidérose
est la diffusion de fer dans l'oeil, à partir d'un corps étranger en fer siégeant
dans l'oeil. Cela entraîne une mydriase aréflexique, une couleur jaune verdâtre de l'iris,
un
glaucome sidérotique
et la destruction de la rétine par intoxication neuro
-
épithéliale.
La chalcose
est plus rare. C'est le même phénomène que la sidérose, avec un élément de
cuivre
intra
-
oculaire qui donne quasiment les mêmes signes que la sidérose. L'évolution
est plus rapide vers le
glaucome chalcosique
et l'extinction des signaux électro
-
physiologique signant la destruction des cellules visuelles rétiniennes.
Corps étrangter intra
-
oculaire gauche métallique
Il est parfois possible de voir directement le corps étranger planté dans la rétine, en
examinant le fond d'oeil:
Corps étranger métallique
planté dans la rétine
Les séquellles de ces traumatismes peuvent être observées, de la petite
taie
cornéenne au
gros
délabrement
oculo
-
orbitaire. Dans cet oeil ci
-
dessous les dégâts ont surtout touch
é
l'ris nasal qui a été réséqué.
Séquelle de plaie perforante
jmm
En revanche dans celui
-
là le traumatisme a été très important et l'oeil ne fonctionne plus,
le patient n'y voit rien. Il manque la moitié de l'iris, le cristallin cataracté apparaît
derri
è
re, et il est probable que le segment post
é
rieur a
é
t
é
atteint.
Séquelle de plaie perforante
jmm
5) Lésions associées
Il est possible que les lésions oculaires soient associées à des
fractures de l'orbite
ou des
plaies des paupières
. Il faudra alors suturer ces plaies, en n'oubliant pas de bien
examiner l'oeil. Une chirurgie des fractures orbitaires est parfois nécessaire.
Plaie de la paupière inférieure
6) Attention !!
Toujours mettre des lunettes de protection pour bricoler, débroussailler
Interdire aux enfants de jouer avec des pistolets à billes, arbalettes, fusils
Ne jamais toucher un oeil traumatisé.
Consulter dans la journée un ophtalmologiste qui recevra toujours un patient pour
un traumatisme.
Ne pas oublier qu'on n'a que deux yeux.
7) Bibliographie
Beckstrand RL, Sanders EK.
A young girl with missile trauma near the eye. J Emerg
Nurs. 2002 Jun;28(3):267
-9.
Boudet C.
Plaies et contusions du segment antérieur de l'oeil Société française
d'ophtalmologie Masson 1979
Hilford DJ, Lee LR.
Here's egg in your eye: an unusual penetrating eye injury. Arch
Ophthalmol. 2002 May;120(5):666
-7.
Hollander DA, Aldave AJ.
Ocular bungee cord injuries. Curr Opin Ophthalmol. 2002
Jun;13(3):167
-70.
Ibarra MS, Orlin SE, Saran BR, Liss RP, Maguire AM.
Intraocular caterpillar setae
without subsequent vitritis or iridocyclitis. Am J Ophthalmol. 2002 Jul;134(1):118
-20.
Karel I, Pitrova S, Lest'ak J, Zahlava J.
[Eye injury from a paintball projectile] Cesk
Slov Oftalmol. 2002 May;58(3):171
-5. Czech.
Larian B, Wong B, Crumley RL, Moeinolmolki B, Muranaka E, Keates RH.
Facial
trauma and ocular/orbital injury. J Craniomaxillofac Trauma. 1999 Winter;5(4):15
-
24.
Lauer SA, Rizzuto PR, Goodrich J, Adamo A.
Orbitocraniofacial gunshot wounds:
craniofacial reconstruction and preparation of the anophthalmic socket. Craniomaxillofac
Trauma. 1995 Spring;1(1):21
-
7.
Loo AV, Lai JS, Tham CC, Lam DS.
Traumatic subluxation causing variable position
of the crystalline lens. J Cataract Refract Surg. 2002 Jun;28(6):1077
-
9.
Morris WR, Osborn FD, Fleming JC.
Traumatic evulsion of the globe. Ophthal Plast
Reconstr Surg. 2002 Jul;18(4):261
-
7.
Nguyen QD, Kruger EF, Kim AJ, Lashkari MH, Lashkari K.
Combat eye trauma:
intraocular foreign body injuries during the iran
-
iraq war (1980
-
1988). Int Ophthalmol
Clin. 2002 Summer;42(3):167
-77.
Ozturk S, Deveci M, Zor F, Sobaci G, Sengezer M.
Cataract formation after a major
burn due to explosion: a case report. Burns. 2002 May;28(3):276
-
8.
Read RW, Sires BS.
Association between orbital fracture location and ocular injury: a
retrospective study. J Craniomaxillofac Trauma. 1998 Fall;4(3):10
-
5.
Spencer T, Hall AJ, Stawell RJ.
Ophthalmologic sequelae of thermal burns over ten
years at the Alfred Hospital. Ophthal Plast Reconstr Surg. 2002 May;18(3):196
-
201.
Stefaniu I, Nita N, Zamfir C, Ionica N, Dragan I, Sandu P.
[Post
-
traumatic
glaucoma] Oftalmologia. 2001;54(4):15
-
9. Romanian.
Switala M, Jazwiec P, Kedzierski B, Calka K, Bojarski B, Nowicki J, Bogdal M,
Baranowska M, Moron W.
[Foreign body in the right frontal lobe of the brain as a
result of right eyeball and right eye
-
socket trauma
case report] Przegl Lek. 2001;58
(11):1018-20. Polish.
Vangelova A.
[Post-trauma and postoperative anterior eye segment injuries laser
reconstruction] Khirurgiia (Sofiia). 2001;57(3-4):56-61.
Wadood AC, Dhillon B, Singh J.
Inadvertent ocular perforation and intravitreal
injection of an anesthetic agent during retrobulbar injection. J Cataract Refract Surg.
2002 Mar;28(3):562-5.